新生儿败血症专指细菌或真菌严重感染导致的新生儿脓毒症[1],是引起新生儿死亡的主要原因之一,在新生儿重症监护室(NICU)显得尤为突出。据世界卫生组织(WHO)估计每年超过100 万新生儿死于严重感染,其中单独死于新生儿败血症或肺炎的新生儿约有100 万[2]。新生儿由于免疫力低下,对细菌感染局限能力差,病情进展快,易造成全身扩散,早期快速诊断和及时治疗是决定预后的关键[3]。新生儿败血症早期临床表现隐匿且不典型,血培养仍然是诊断新生儿败血症的金标准,但血培养时间较长,有时需长达3~5 d,其假阳性率及假阴性率较高,故不能早期诊断感染及指导临床抗生素使用,而现有的实验室诊断指标如白细胞计数、C 反应蛋白(CRP)等生物学指标均各有其局限性。有研究表明白细胞介素(IL)-6 或IL-8 有助于早期诊断新生儿感染[4, 5],但这些研究以单一的指标诊断为主,较少使用联合指标进行诊断。因此本研究旨在探讨联合IL-6、IL-8 在新生儿败血症中的临床诊断意义。
1 资料与方法 1.1 一般资料采用前瞻性研究设计,选取2014 年8 月至 2015 年2 月入住安徽省儿童医院新生儿科的足月新生儿共201 例为研究对象,根据患儿感染严重程度将研究对象分为败血症组(n=49)、局部感染组(n=91)和对照组(n=61)。败血症组中,依据血培养阳性确诊的败血症患儿21 例,依据临床表现及其他检查诊断为败血症患儿28 例;局部感染组中,包括感染性肺炎、呼吸机相关性肺炎、皮肤感染、化脓性脑膜炎、感染性腹泻等;对照组包括临床上无感染症状及体征、一般感染指标阴性、 无显著畸形,因其他原因同期入院的新生儿(如: 高胆红素血症、无羊水污染或胎膜早破的吸入性肺炎、吞咽综合征、非感染性腹泻等)。纳入标准: (1)足月新生儿(胎龄:37~41+6 周,出生体重: >2 500~4 000 g,入院日龄≤ 28 d);(2)住院时间≥ 3 d 且治愈或好转出院的新生儿。排除标准: (1)患儿家属或其监护人不同意入组;(2)入院前使用过抗生素;(3)存在先天性畸形、遗传代谢性疾病、窒息、有HIV 感染或其他免疫缺陷患儿。
败血症的诊断标准依据2003 年中华医学会儿科学分会新生儿学组制定的新生儿败血症诊疗方案[6],其中确诊诊断为具有临床表现并符合下列任 1 条:(1)血培养或无菌体腔内培养出致病菌; (2)如果血培养标本培养出条件致病菌,则必须与另次(份)血、或无菌体腔内、或导管头培养出同种细菌。临床诊断为具有临床表现且具备以下任1 条:(1)特异性检查≥ 2 条;(2)血标本病原菌抗原或DNA 检测阳性。其他感染性疾病如新生儿肺炎、新生儿感染性腹泻、化脓性脑膜炎等疾病诊断标准参照人民卫生出版社出版的第4 版《实用新生儿学》[7]。
1.2 标本采集及处理所有研究对象入院时采集桡动脉血2 mL,分别进行IL-6、IL-8 及CRP 的检测,感染患儿在抗生素治疗3 d 时分别再次采血进行IL-6、IL-8 及 CRP 的检测,1 000 r/min 离心5 min,取血清放置-80℃冰箱保存待测,避免反复冻融,同时入院时即进行血常规及血培养等相关检测。
1.3 标本检测采用固相夹心法酶联免疫吸附试验(ELISA) 及进口分装试剂检测IL-6 和IL-8;采用免疫散射比浊法对CRP 进行测定,试剂盒购自深圳国赛生物技术有限公司;使用Sysmex XE-5000 全自动血液分析仪进行血常规的测定;采用美国贝克曼库尔特公司儿科专用培养基行血培养试验,血培养阳性者加做药敏试验。
1.4 统计学分析采用SPSS 16.0 统计软件对数据进行统计学分析,正态分布计量资料以均数± 标准差(x± s ) 表示,多组比较采用单因素方差分析,组间两两比较采用SNK-q 法;不符合正态分布计量资料以中位数(四分位间距)[M(P25,P75)] 表示,多组比较采用Kruskal-Wallis H 秩和检验,组间两两比较采用扩展的t 检验法;计数资料以率(%)表示,多组比较采用χ2 检验;诊断性能评价采用ROC 曲线分析。P <0.05 为差异有统计学意义。
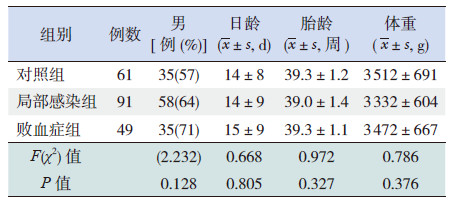
2 结果 2.1 一般情况各组在性别构成、日龄、胎龄、体重方面比较差异无统计学意义(P>0.05),具有可比性(表 1)。血培养阳性确诊的21 例败血症患儿中,20 例为细菌感染,1 例为真菌感染,其中表皮葡萄球菌5 例、中间型葡萄球菌2 例、人葡萄球菌亚种3 例、金黄色葡萄球菌1 例、施氏葡萄球菌亚种1 例、 肺炎克雷伯菌2 例、无乳链球菌1 例、大肠埃希菌5 例;局部感染患儿91 例,包括感染性肺炎55 例、化脓性脑膜炎10 例、感染性腹泻10 例、皮肤感染10 例、脐炎6 例;对照组患儿61 例,包括高胆红素血症30 例、新生儿吸入性肺炎15 例、 新生儿吞咽综合征10 例,非感染性腹泻6 例。
| 表 1 3 组患儿一般资料比较 |
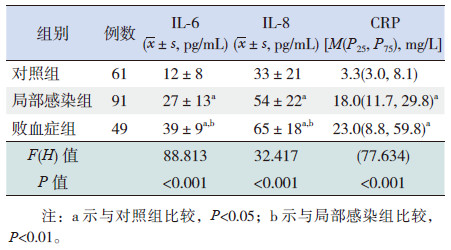
治疗前败血症组IL-6 和IL-8 水平均高于局部感染和对照组,局部感染组IL-6 和IL-8 水平均高于对照组(P <0.05);CRP 水平在败血症组和局部感染组间比较差异无统计学意义(P>0.05),但均高于对照组(P <0.05)。见表 2。
| 表 2 3 组患儿治疗前IL-6、IL-8 及CRP 水平比较 |
在治疗3 d 后,败血症组IL-6 水平仍高于局部感染组和对照组,局部感染组IL-6 水平高于对照组(P <0.05);IL-8 水平在3 组之间比较差异无统计学意义(P>0.05);败血症组CRP 水平高于局部感染组和对照组(P <0.05),而在局部感染组和对照组之间比较差异无统计学意义(P>0.05)。 见表 3。
| 表 3 治疗3 d 后3 组患儿IL-6、IL-8 及CRP 水平比较 |
ROC 曲线分析显示:IL-6、IL-8 和CRP 预测败血症曲线下面积(AUC) 分别为86.5%、 73.2%、66.3%( 图 1)。当血清IL-6 截断值取 32 pg/mL 时,其敏感度和特异度分别为87.8%、 79.6%;当血清IL-8 截断值取54 pg/mL 时,其敏感度和特异度分别为77.6%、63.8%;当CRP 截断值取26.4 mg/L 时,其敏感度和特异度分别为 44.9%、83.6%;3 项指标单独诊断新生儿败血症以 IL-6 准确性最高。见表 4。
 |
图 1 治疗前IL-6、IL-8 及CRP 诊断新生儿败血症的 ROC 曲线 |
| 表 4 治疗前各指标预测新生儿败血症ROC 曲线分析结果 |
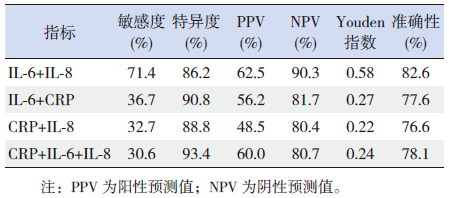
早期诊断新生儿败血症,联合诊断显示以IL- 6+IL-8 联合诊断新生儿败血症的敏感度、阳性预测值、阴性预测值和Youden 指数最高,分别为 71.4%、62.5%、90.3%、0.58;应用IL-6+IL-8 联合诊断的截断值(表 4),在本组49 例确诊的败血症患儿中,有35 例患儿符合,IL-6+IL-8 联合诊断新生儿败血症准确性及特异度(82.6%、86.2%) 均高于IL-6(81.6%、79.6%)。CRP+IL-6+IL-8 联合诊断新生儿败血症的特异度最高(93.4%),但敏感度仅为30.6%。故以IL-6+IL-8 联合诊断的价值最高。见表 5。
| 表 5 联合两项指标以上诊断新生儿败血症的诊断试验评价 |
新生儿败血症有较高的发病率和病死率,且临床表现不典型,病情进展快,治疗不及时预后很差,是导致新生儿死亡的主要原因之一,但传统的感染指标不能为临床诊疗提供准确的依据,而金标准血培养时间长且假阳性及假阴性率高,因此寻找早期快速诊断新生儿败血症的理想指标显得尤为重要。近年有研究表明IL-6、IL-8 在早期诊断新生儿败血症中显示出优越的诊断价值,Su 等[8] 进行的Meta 分析表明脐血WBC、CRP 不能早期准确的诊断新生儿败血症,而IL-6 是早期诊断新生儿败血症的可靠指标。而项文娜等[9] 研究提示IL-6 诊断早产儿感染敏感性高,而IL-8 的特异度、阳性预测值、准确度均较高。
IL-6 是一种促炎细胞因子,在正常新生儿中水平很低,细菌感染后可迅速升高,参与炎症反应的启动。IL-6 由活化的单核细胞、T 细胞、内皮细胞等产生,可刺激T 细胞、B 细胞、杂交瘤细胞的增殖,促进B 细胞产生免疫球蛋白,促进细胞毒性T 细胞和巨核细胞分化,诱导急性时相反应蛋白如CRP 等的产生[10]。本研究中新生儿败血症组、局部感染组、对照组IL-6 平均水平呈依次递减趋势,治疗前及治疗3 d 后组间两两比较差异均有统计学意义,提示新生儿细菌感染后IL-6 升高,且其水平的高低与感染严重程度相关;与 CRP、IL-8 相比,IL-6 单独诊断新生儿败血症的临床意义更大。Shahkar 等[11] 进行的Meta 分析表明: IL-6 的敏感度和特异度分别为79% 和84%,AUC 为89%(95%CI:84%~94%),该研究表明IL-6 可能有助于新生儿败血症的早期诊断。Boskabadi 等[12] 研究表明在和CRP 相比,感染早期IL-6 有较高的敏感度(92.5%)和阴性预测值(93.1%),这些研究结果均与本研究较一致,明确了IL-6 在新生儿感染性疾病中的重要诊断价值。
IL-8 是一种趋化因子,主要由单核- 巨噬细胞和上皮细胞等产生,感染后可迅速增加,且与感染的严重程度相关。在正常情况下IL-8 含量很低,而且不受胎龄和出生时间的影响。炎症病变时,IL-8 在1~3 h 内迅速升高,半衰期短,不超过 4 h,可用于早期诊断新生儿败血症以及辅助疗效评价[10]。本研究提示IL-8 水平与IL-6 类似,细菌感染后IL-8 可迅速增加,治疗前败血症组、局部感染组及对照组3 组水平呈依次递减趋势,组与组之间两两比较差异有统计学意义,提示IL-8 与感染严重程度相关。治疗3 d 后IL-8 水平在3 组之间比较差异无统计学意义,考虑不论感染严重程度的高低,IL-8 在抗生素有效治疗后均可迅速下降,提示IL-8 可能有助于早期诊断新生儿败血症,但治疗3 d 后IL-8 降至正常水平,考虑可能与其半衰期较短有关,在早期感染应激后分泌迅速减低,同时结合IL-8 诊断的敏感度、特异度、准确性均低于IL-6,考虑IL-8 在诊断败血症中的诊断价值可能低于IL-6。本研究提示IL-8 诊断新生儿败血症的敏感度和特异度分别为77.6% 及63.8%,提示 IL-8 在新生儿败血症中的诊断价值优于CRP,这与国内外大部分研究是一致的。Boskabadi 等[13] 对 80 例新生儿研究表明IL-8 截断值取60 pg/mL 时,其敏感度、特异度、阳性预测值、阴性预测值分别为:95%、10%、97%、10%,在全身性感染中 IL-8 诊断价值优于CRP。因此,IL-8 是早期诊断新生儿败血症的敏感指标。
Kurokawa 等[14] 对49 例有羊膜早破的早产儿的研究表明,与IL-10、IL-12 、p70、IL-1β、 TNF-α 相比,IL-6+IL-8 联合诊断早产儿早发型感染临床价值最大,其准确性可高达97%。Hatzidaki 等[15] 对有羊膜早破的早产儿肺炎患儿的脐血IL-6 及IL-8 的检测发现,IL-6 和IL-8 对新生儿重症感染(如败血症)的临床价值较高,对新生儿局部感染的早期诊断也有较大意义。本文通过比较 IL-6、IL-8、CRP 的AUC、敏感度、特异度、阳性和阴性预测值,发现IL-6、IL-8、CRP 在单独诊断新生儿败血症中均有一定意义,在联合各指标诊断分析中,显示IL-6+IL-8 联合早期诊断新生儿败血症准确性最高(82.6%),价值高于IL-6+CRP (77.6%)、CRP+IL-8(76.6%)、IL-6+IL-8+CRP (78.1%)。和IL-6、IL-8 单独诊断新生儿败血症相比较,IL-6 与IL-8 联合诊断明显提高了新生儿败血症的诊断价值。
综上所述,IL-6、IL-8 两种感染指标在感染早期即参与炎症反应,且两者水平高低与感染严重程度相关,因此联合IL-6、IL-8 对早期诊断新生儿败血症、判断感染严重程度、指导临床抗生素应用有重要意义。
| [1] | 王政力, 余加林. 新生儿败血症诊断新进展[J]. 中国当代儿科杂志, 2013, 15(3):236-241. |
| [2] | Qazi SA, Stoll BJ. Neonatal sepsis:a major global public health challenge[J]. Pediatr Infect Dis J, 2009, 28(1 Suppl):S1-S2. |
| [3] | 汪盈, 杨祖钦, 孙忠敏, 等. 血清淀粉酶A蛋白、中性粒细胞表面抗原CD64在新生儿败血症中的诊断价值[J]. 临床儿科杂志, 2013, 31(6):526-529. |
| [4] | 郑婧, 李莉, 蔺丽慧. IL-6、IL-8、CD64和CD11b检测对新生儿感染性疾病的诊断价值[J]. 检验医学与临床, 2015, 12(5):591-593. |
| [5] | Meem M, Modak JK, Mortuza R, et al. Biomarkers for diagnosis of neonatal infections:A systematic analysis of their potential as a point-of-care diagnostics[J]. J Glob Health, 2011, 1(2):201- 209. |
| [6] | 中华医学会儿科学分会新生儿学组, 《中华医学会中华儿科杂志》编辑委员会. 新生儿败血症诊疗方案[J]. 中华儿科杂志, 2003, 41(12):897-899. |
| [7] | 邵肖梅, 叶鸿瑁, 丘小汕. 实用新生儿学[M]. 第4版. 北京: 人民卫生出版社, 2011:347-351, 401-408, 467-472. |
| [8] | Su H, Chang SS, Han CM, et al. Inflammatory markers in cord blood or maternal serum for early detection of neonatal sepsis-a systemic review and meta-analysis[J]. J Perinatol, 2014, 34(4): 268-274. |
| [9] | 项文娜, 黄雨茅, 吴亮. 早产儿感染诊断中检测白介素-6、白介素-8、白介素-10的临床价值[J]. 中国医刊, 2013, 48(5):91-93. |
| [10] | 陈霞, 姜春明. 新生儿败血症诊断指标的研究进展[J]. 国际儿科学杂志, 2013, 40(2):148-151. |
| [11] | Shahkar L, Keshtkar A, Mirfazeli A, et al. The role of IL-6 for predicting neonatal sepsis:a systematic review and metaanalysis[J]. Iran J Pediatr, 2011, 21(4):411-417. |
| [12] | Boskabadi H, Maamouri G, Tavakol Afshari J, et al. Evaluation of serum interleukins-6, 8 and 10 levels as diagnostic markers of neonatal infection and possibility of mortality[J]. Iran J Basic Med Sci, 2013, 16(12):1232-1237. |
| [13] | Boskabadi H, Maamouri G, Afshari JT, et al. Serum interleukin 8 level as a diagnostic marker in late neonatal sepsis[J]. Iran J Pediatr, 2010, 20(1):41-47. |
| [14] | Kurokawa CS, Hashimoto M, de Souza Rugolo LM, et al. Cord blood cytokine levels in focal early-onset neonatal infection after preterm premature rupture of membranes[J]. Turk J Pediatr, 2013, 55(6):598-605. |
| [15] | Hatzidaki E, Gourgiotis D, Manoura A, et al. Interleukin-6 in preterm premature rupture of membranes as an indicator of neonatal outcome[J]. Acta Obstet Gynecol Scand, 2005, 84(7): 632-638. |
 2015, Vol. 17
2015, Vol. 17