2. 郑州市儿童医院新生儿科, 河南 郑州 450008;
3. 广西壮族自治区妇幼保健院新生儿科,广西 南宁 530000
晚期早产儿(late preterm infants, LPI)是新生儿的一个特殊亚群,指出生胎龄34~36+6周的早产儿,以往称为近足月儿[1-2]。近年来,早产发生率逐渐增高,其中晚期早产儿占绝大部分。据报道,美国2010~2013年早产儿总出生率分别为11.39%、11.55%、11.73%和11.99%,其中晚期早产儿比例分别为7.99%、8.13%、8.28%和8.49%[3]。既往研究认为晚期早产儿在神经智能发育上和足月儿面临的风险类似,因此对晚期早产儿随访未予关注[4]。近年来认为晚期早产儿因发育不成熟,较足月儿更易罹患呼吸窘迫、肺炎、围生期窒息和败血症等严重疾病或并发症而死亡[3];幸存患儿也将面临语言交流、运动发育迟缓等困难[5-6],给家庭造成经济和精神双重负担。因此有必要了解晚期早产儿早期智能发育的特点,为新生儿科医师和儿童保健医师寻找最佳干预时机和方法提供理论依据。为此,本研究对晚期早产儿早期神经智能发育情况进行前瞻性研究。
1 资料与方法 1.1 研究对象选择2012年1月至2015年1月广州医科大学附属广州市妇女儿童医疗中心新生儿病房收治的本院出生的胎龄34~36+6周、治愈出院,并门诊规律随访的106例早产儿作为晚期早产儿组,随机抽取同期本院出生、儿童保健门诊定期随访的120例健康足月儿(full-term infants, FTI)作为对照组。晚期早产儿组排除先天性畸形、遗传代谢性疾病、小于胎龄儿、新生儿缺氧缺血性脑病、颅内出血、胆红素脑病等影响神经发育的疾病。
本研究获得医院伦理委员会批准且得到患儿监护人的知情同意。
1.2 随访方法随访时间:两组皆随访至12月龄(或校正年龄),均于出院后2 d回院复诊并建立健康档案。足月儿于40周龄、晚期早产儿于校正龄40周开始随访,前6个月每月随访一次,后6个月依据个体发育每1~2个月随访一次。
随访内容:生长发育监测及神经运动发育监测,以及适当的早教指导、疾病防治等。
1.3 神经行为测定由儿童保健门诊专业医务人员对校正龄40周的晚期早产儿及40周龄的足月儿进行新生儿神经行为测定(NBNA),满分为40分,评分≥37分为正常, < 37分为异常。
1.4 Gesell测试晚期早产儿校正龄3、6、12月龄或者足月儿3、6、12月龄时采用Gesell发育量表(北京市儿童保健所修订版本)进行评估,包括适应性、大运动、精细运动、语言和个人社交5个子项目,评估后予以各子项目发育商分值。Gesell测试由儿童保健门诊专业医务人员测试。
1.5 统计学方法应用SPSS 23.0统计软件进行数据处理。计量资料采用均数±标准差(x±s)表示,两组间比较采用t检验。计数资料采用百分比表示,组间比较采用卡方检验。P < 0.05为差异有统计学意义。
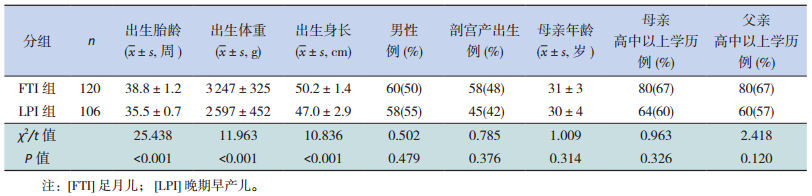
2 结果 2.1 一般资料比较晚期早产儿出生胎龄、体重、身长均明显小于足月儿,差异具有统计学意义(P < 0.05);在母亲年龄和父母高中以上学历所占比例方面,晚期早产儿与足月儿的差异无统计学意义(P > 0.05)。见表 1。
| 表 1 LPI组和FTI组一般资料比较 |
2.2 NBNA结果比较
晚期早产儿NBNA评分低于37分,且低于足月儿(P < 0.05),见表 2。
| 表 2 年龄或校正龄40周的FTI组与LPI组NBNA评分(x±s) |
2.3 Gesell结果比较
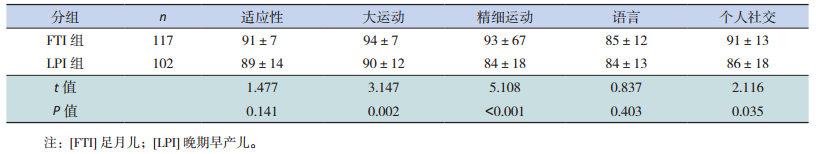
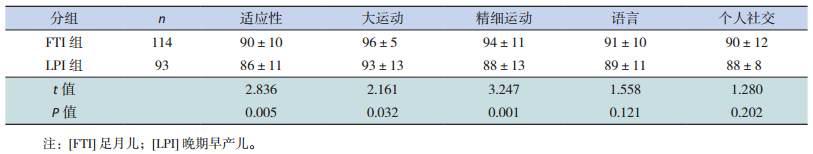
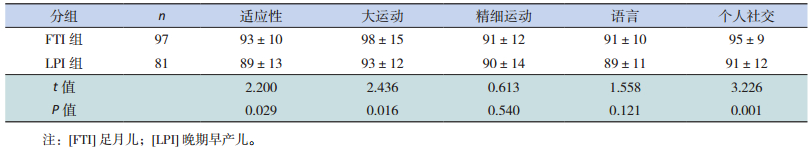
因家属依从性欠佳、联系方式更改或搬迁等因素影响,3月龄、6月龄、12月龄的LPI组和FTI组参加Gesell测试的人数逐渐减少。LPI组各项发育商均落后于FTI组,其中3月龄时两组的大运动、精细运动、个人社交发育商的差异具有统计学意义(P < 0.05),见表 3;6月龄时FTI组在适应性、大运动、精细运动得分高于LPI组(P < 0.05),见表 4;12月龄时FTI组的适应性、大运动、个人社交得分明显高于LPI组(P < 0.05),见表 5。
| 表 3 年龄或校正龄3个月时LPI组与FTI组的发育商比较(x±s,分) |
| 表 4 年龄或校正龄6个月时LPI组与FTI组的发育商比较(x±s,分) |
| 表 5 年龄或校正龄12个月时LPI组与FTI组的发育商比较(x±s,分) |
3 讨论
晚期早产儿在运动、听觉、语言、视觉等功能上均较差,属于高危儿范畴[6-7],对晚期早产儿神经智能发育进行监测并及时进行相应的干预具有重要的临床意义。
本研究晚期早产儿在母亲年龄、父母高中以上学历、性别及出生方式所占比例与足月儿的差异无统计学意义,可排除上述因素对智能发育的影响。
NBNA是鲍秀兰教授依据Brazetlton新生儿行为评分和Amiel-Tison新生儿神经运动测定方法,并结合其自身多年经验而建立的符合我国新生儿特点的一种早期神经系统测试方法[8],操作简便,实用性强。本研究显示晚期早产儿40周龄的NBNA低于足月儿,说明其早期神经发育较足月儿迟缓,与鲁利群[9]报道一致。
Gesell发育量表是国内外公认的综合反映儿童智能发育水平及评价干预效果的理想量表[10]。本研究通过Gesell发育量表测试发现,晚期早产儿在婴儿期的智能发育较足月儿落后,尤其运动发育的得分明显低于足月儿。王清清等[11]指出,晚期早产儿大运动、精细运动和语言发育较足月儿发育迟缓;刘秀梅等[12]对165例晚期早产儿的研究也发现,晚期早产儿校正年龄12月龄的发育商落后于足月儿,主要表现在运动及语言方面。Ballantyne等[6]报道晚期早产儿校正龄12月龄时,其语言、社交、大运动和认知等发育迟缓;Woythaler等[13]研究发现晚期早产儿语言表达、阅读能力、数学计算能力等方面明显落后于足月儿。晚期早产儿婴儿期的神经发育较健康足月儿迟缓, 可能与其脑发育不成熟有关。研究显示,晚期早产儿的脑重量仅为足月儿的65%~80%[14],其脑灰质和白质发育不及足月儿成熟[5]。同时有研究指出,晚期早产儿双顶径较足月儿小,双顶径越小,脑容积及灰质容积越小,其学龄期焦虑情绪越明显[15-17]。Cheong等[18]采用头颅MRI和贝利婴幼儿发展量表(Bayley-Ⅲ)评估发现,晚期早产儿语言、认知能力及运动分别与其大脑和小脑的容积、结构发育成熟度相关。晚期早产儿因脑发育不成熟更易发生脑损伤及遗留一系列神经系统后遗症状。研究发现,晚期早产儿罹患脑瘫的风险是足月儿的3倍,其智能发育迟缓或缺陷发生率较足月儿高36%,而且胎龄越小风险越高[19-20]。陈丹等[21]对晚期早产儿头部影像学分析发现,约有42.6%的晚期早产儿有脑损伤,其中脑白质损伤占脑损伤的71.9%。通过脑干听觉诱发电位和视觉功能评估发现,部分晚期早产儿脑干听觉中枢及视觉中枢部分区域受损[4]。另外,新生儿期错综复杂的医学或疾病因素, 如低血糖、动脉导管未闭、长时间机械通气、窒息缺氧及感染等并发症均可引起早产儿大脑发育受损而影响其神经发育结局[12, 14]。本研究晚期早产儿智能发育落后于健康足月儿,也需注意复杂的疾病因素所致,可将疾病因素分层予以进一步研究。
部分研究认为晚期早产儿在功能发育上与足月儿比较无明显差异[22],因而通常缺乏对这些新生儿的常规神经智能发育监测和干预指导,不利于晚期早产儿神经智能和精神心理发育。本研究与其他研究均证实晚期早产儿智能发育落后于健康足月儿[6, 10-12],因此有必要将晚期早产儿纳入高危儿进行管理,尽早发现神经精神发育异常并及时干预,以促进其神经智能发育追赶。
本研究为单中心研究、样本量较小,并且未对晚期早产儿远期智能发育追踪观察。在今后的研究中,我们应加强对晚期早产儿的管理,尽早实施风险评估并予以干预,提高其生活质量。
| [1] | Blencowe H, Cousens S, Oestergaard MZ, et al. National, regional, and worldwide estimates of preterm birth rates in the year 2010 with time trends since 1990 for selected countries:a systematic analysis and implications[J]. Lancet, 2012, 379 (9832): 2162–2172. DOI:10.1016/S0140-6736(12)60820-4 |
| [2] | Raju TN, Higgins RD, Stark AR, et al. Optimizing care and outcome for late-preterm (near-term) infants:a summary of the workshop sponsored by the National Institute of Child Health and Human Development[J]. Pediatrics, 2006, 118 (3): 1207–1214. DOI:10.1542/peds.2006-0018 |
| [3] | Martin JA, Hamilton BE, Osterman MJ, et al. Births:final data for 2013[J]. Natl Vital Stat Rep, 2015, 64 (1): 1–65. |
| [4] | 鲁利群, 母得志. 晚期早产儿的神经发育[J]. 中华实用儿科临床杂志, 2014, 29 (2): 144–146. |
| [5] | Brumbaugh JE, Conrad AL, Lee JK, et al. Altered brain function, structure, and developmental trajectory in children born late preterm[J]. Pediatr Res, 2016, 80 (2): 197–203. DOI:10.1038/pr.2016.82 |
| [6] | Ballantyne M, Benzies KM, Mcdonald S, et al. Risk of developmental delay:Comparison of late preterm and full term Canadian infants at age 12 months[J]. Early Hum Dev, 2016, 101 : 27–32. DOI:10.1016/j.earlhumdev.2016.04.004 |
| [7] | Morag I, Bart O, Raz R, et al. Developmental characteristics of late preterm infants at six and twelve months:a prospective study[J]. Infant Behav Dev, 2013, 36 (3): 451–456. DOI:10.1016/j.infbeh.2013.03.010 |
| [8] | 鲍秀兰. 新生儿行为能力和测查方法[J]. 实用诊断与治疗杂志, 2003, 17 (6): 441–443. |
| [9] | 鲁利群, 屈艺, 母得志. 晚期早产儿出生18月龄神经发育情况[J]. 中华实用儿科临床杂志, 2015, 30 (5): 379–383. |
| [10] | Sun Q, Chen YL, Yu ZB, et al. Long-term consequences of the early treatment of children with congenital hypothyroidism detected by neonatal screening in Nanjing, China:a 12-year follow-up study[J]. J Trop Pediatr, 2012, 58 (1): 79–80. DOI:10.1093/tropej/fmr010 |
| [11] | 王清清, 苏卫东, 黄育丹, 等. 晚期早产儿早期智能发育及其影响因素研究[J]. 中国新生儿科杂志, 2016, 31 (1): 9–13. |
| [12] | 刘秀梅, 初清. 晚期早产儿神经发育预后及影响因素分析[J]. 中国新生儿科杂志, 2012, 27 (04): 233–236. |
| [13] | Woythaler M, Mccormick MC, Mao WY, et al. Late Preterm infants and neurodevelopmental outcomes at kindergarten[J]. Pediatrics, 2015, 136 (3): 424–431. DOI:10.1542/peds.2014-4043 |
| [14] | Potijk MR, de Winter AF, Bos AF, et al. Higher rates of behavioural and emotionalproblems at preschool age in children born moderately preterm[J]. Arch Dis Child, 2012, 97 (2): 112–117. DOI:10.1136/adc.2011.300131 |
| [15] | Walsh JM, Doyle LW, Anderson PJ, et al. Moderate and late preterm birth:effect on brain size and maturation at termequivalent age[J]. Radiology, 2014, 273 (1): 232–240. DOI:10.1148/radiol.14132410 |
| [16] | Rogers CE, Barch DM, Sylvester CM, et al. Altered gray matter volume and school age anxiety in children born late preterm[J]. J Pediatr, 2014, 165 (5): 928–935. DOI:10.1016/j.jpeds.2014.06.063 |
| [17] | Tich SN, Anderson PJ, Hunt RW, et al. Neurodevelopmental and perinatal correlates of simple brain metrics in very preterm infants[J]. Arch Pediatr Adolesc Med, 2011, 165 (3): 216–222. |
| [18] | Cheong JL, Thompson DK, Spittle AJ, et al. Brain volumes at termequivalent age are associated with 2-Year neurodevelopment in moderate and late preterm children[J]. J Pediatr, 2016, 174 : 91–97. DOI:10.1016/j.jpeds.2016.04.002 |
| [19] | 殷张华, 钱继红, 王蓓, 等. 晚期早产儿近期并发症及智能发育前瞻性研究[J]. 中国新生儿科杂志, 2015, 30 (2): 112–116. |
| [20] | Melamed N, Klinger G, Tenenbaum-Gavish K, et al. Shortterm neonatal outcome in low-risk, spontaneous, singleton, late preterm deliveries[J]. Obstet Gynecol, 2009, 114 (2 Pt 1): 253–260. |
| [21] | 陈丹, 毛健, 李娟, 等. 晚期早产儿脑白质损伤临床特点及磁共振影像学发现[J]. 中国当代儿科杂志, 2010, 12 (5): 321–326. |
| [22] | McLean N, Trotman H. Outcome of late preterm infants at the University Hospital of the West Indies[J]. Am J Perinatol, 2016, 33 (14): 1365–1370. DOI:10.1055/s-0036-1583291 |
 2017, Vol. 19
2017, Vol. 19