2. 广东医科大学儿科学教研室, 广东 东莞 523808;
3. 陆军总医院临床医学院附属八一儿童医院, 北京 100700
新生儿死亡率是衡量国家和地区医疗水平及社会经济、文化、妇幼保健水平的重要指标之一。2016年WHO公布的数据显示全球新生儿死亡率从2008年的2.35%降至2015年的1.92%,其中日本从2008年的0.12%降至2015年的0.09%,澳大利亚从2008年的0.3%降至2015年的0.22%,美国从2008年的0.43%降至2015年的0.36%,中国从2008年的1.01%降至2015年的0.55%[1]。显示中国新生儿死亡率低于全球平均水平,但仍高于发达国家,需给予足够的重视,进一步降低新生儿死亡率,缩小与发达国家的差距。本研究对死亡新生儿的临床资料进行统计分析,探讨不同年份、不同出生胎龄及体重、不同性别、不同日龄新生儿的病死率及死亡影响因素,为研究及制定降低新生儿病死率的针对性策略提供理论支持。
1 资料与方法 1.1 研究对象收集2008年1月至2014年12月南方医科大学陆军总医院附属八一儿童医院新生儿科所有入院年龄 < 28 d、结局为死亡的480例新生儿(包括出院结局为死亡者或者出院后72 h内死亡者)的临床资料。排除出生胎龄及出生体重不详者。
1.2 资料收集收集患儿性别、入院年龄,出生胎龄、出生体重、出生方式、出生时有无宫内窘迫或者窒息等围生期资料;患儿住院期间的超声、胸片、血培养等辅助检查结果;以及患儿母亲的年龄、孕产情况、既往疾病和妊娠合并症、羊水、脐带情况等。
患儿的合并症如颅内出血、呼吸窘迫综合征(respiratory distress syndrome, RDS)、动脉导管未闭(patent ductus arteriosus, PDA)、感染性疾病(包括巨细胞病毒感染、单纯疱疹病毒感染等宫内感染,新生儿肺炎、化脓性脑膜炎、脐炎、败血症等,以及真菌感染等)、肺出血、新生儿窒息、新生儿缺氧缺血性脑病(hypoxic-ischemic encephalopathy, HIE)、坏死性小肠结肠炎(necrotizing enterocolitis, NEC)等疾病的诊断根据邵肖梅等主编的第4版《实用新生儿学》[2]。按国际疾病分类法(ICD-9CM)确定死亡原因。
1.3 统计学分析应用SPSS 19.0统计软件进行数据处理。计量资料用均数±标准差(x±s)表示,两组间比较采用t检验,多组间比较采用单因素方差分析;计数资料用率表示,组间比较采用χ2检验,不符合χ2检验条件的采用Fisher, s确切概率法。P < 0.05为差异有统计学意义。
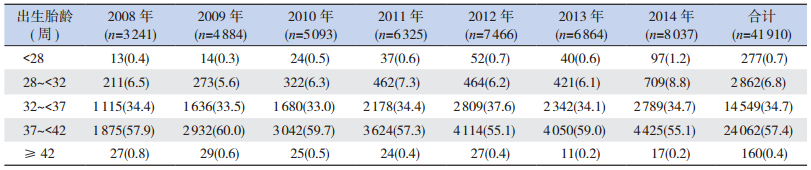
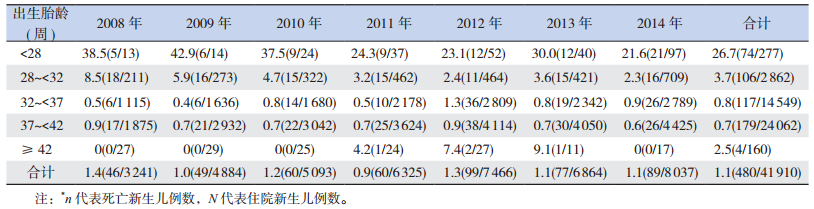
2 结果 2.1 不同出生胎龄新生儿病死率的比较2008年1月至2014年12月住院新生儿共41 910例,住院新生儿总数和早产儿构成比有逐年递增的趋势,见表 1。41 910例新生儿中死亡480例(1.1%)。胎龄越小,病死率越高,但过期产儿病死率高于足月儿:17 688例早产儿中死亡297例(1.7%),占死亡总数的61.9%,其中胎龄 < 28周的早产儿病死率26.7%,胎龄28~ < 32周早产儿病死率3.7%,胎龄32~ < 37周早产儿病死率0.8%;足月儿24 062例,死亡179例(0.7%),占死亡总数的37.3%。2008~2014年新生儿病死率有逐年下降趋势,从2008年的1.4%降至2014年的1.1%,其中极早早产和早期早产儿病死率下降较明显。见表 2。
| 表 1 2008~2014年不同出生胎龄新生儿收治构成比变化[例(%)] |
| 表 2 2008~2014年不同出生胎龄新生儿病死率变化[%(n/N)*] |
2.2 不同出生体重新生儿病死率比较
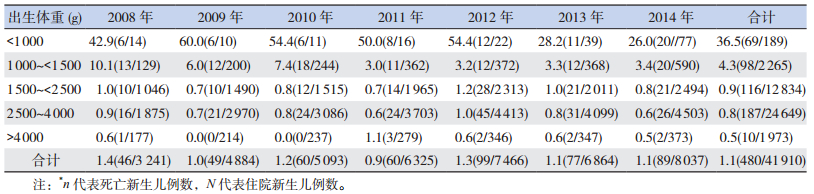
2008~2014年不同出生体重新生儿的病死率均有逐年下降趋势,以出生体重 < 1 000 g新生儿的病死率下降最明显(由2009年的60.0%降至2014年的26.0%);出生体重越低,新生儿病死率越高;480例死亡新生儿中,正常出生体重儿187例(40.0%),低出生体重儿283例(59.0%),极低出生体重儿167例(34.8%),超低出生体重儿69例(14.4%)。见表 3。
| 表 3 2008~2014年不同出生体重住院新生儿的病死率变化[%(n/N)*] |
2.3 不同性别新生儿病死率比较
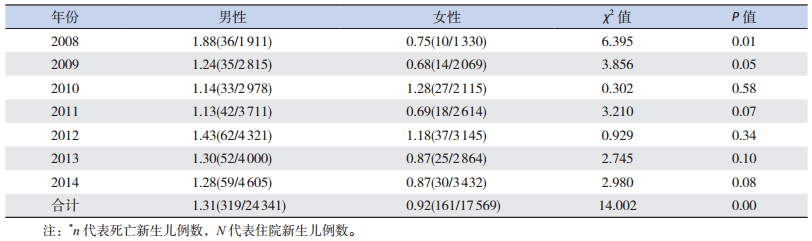
41 910例全部住院新生儿中男性24 341例,死亡319例(1.31%);女性17 569例,死亡161例(0.92%),男性新生儿病死率高于女性(P=0.00);男性新生儿病死率从2008年的1.88%降至2014年的1.28%,但差异无统计学意义(P=0.06);女性新生儿病死率从2008年的0.75%升至2014年的0.87%,但差异无统计学意义(P=0.81)。见表 4。
| 表 4 2008~2014年不同性别新生儿的病死率比较[%(n/N)*] |
2.4 死亡新生儿围产期异常因素分析
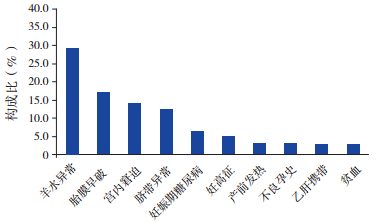
480例死亡新生儿有明确围产期异常因素的占61.3%(294/480)。最常见的异常因素为:羊水异常(包括羊水污染、羊水过多或过少、血性羊水等)141例,占29.4%;胎膜早破81例,占16.9%;胎盘异常(包括胎盘早剥、钙化、前置胎盘、球拍状或帆状胎盘等)81例,占16.9%;胎儿宫内窘迫67例,占14.0%;脐带异常(包括脐带绕颈、脐带扭转、脱垂、水肿、过短或过长、单脐动脉等)59例,占12.3%;妊娠期糖尿病30例,占6.3%;妊高征24例,占5.0%;产前发热15例,占3.1%;不良孕史15例,占3.1%;乙肝病毒携带13例,占2.7%;贫血12例,占2.5%。见图 1。
|
图 1 死亡新生儿围产期异常因素分析 |
2.5 不同死亡时间构成比
480例死亡新生儿中,生后24 h内死亡者57例,占11.9%;生后2~7 d死亡者181例,占37.7%;生后8~28 d死亡者242例,占50.4%。
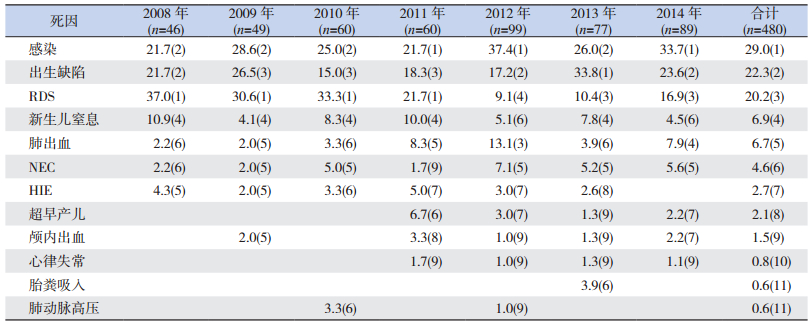
2.6 新生儿死亡原因分析前10位死亡原因为:感染,出生缺陷,呼吸窘迫综合征,新生儿窒息,肺出血,坏死性小肠结肠炎,新生儿缺氧缺血性脑病,极早早产,颅内出血,心律失常。2008~2011年呼吸窘迫综合征是新生儿死亡的最主要原因,2012~2014年呼吸窘迫综合征退至第3或第4位,而新生儿感染逐渐成为最主要的死亡原因。见表 5。
| 表 5 2008~2014年新生儿死亡的主要原因及顺位[%(顺位)] |
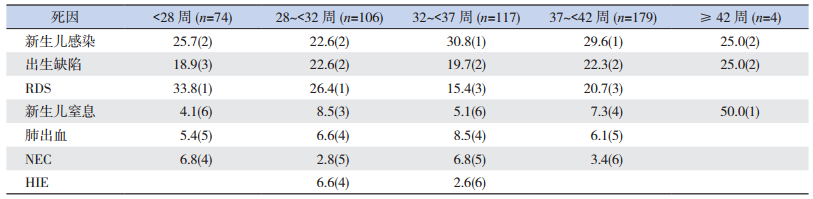
出生胎龄 < 32周的极早早产和早期早产儿第一位死亡原因是呼吸窘迫综合征,其次为新生儿感染,出生缺陷排第三位;出生胎龄32~ < 37周的中度早产儿及37~ < 42周的足月儿主要死亡原因是新生儿感染,其次为出生缺陷,呼吸窘迫综合征排第三位;过期产儿的最主要死亡原因是新生儿窒息,其次为出生缺陷及新生儿感染。见表 6。
| 表 6 2008~2014年不同出生胎龄新生儿主要死亡原因及顺位[%(顺位)] |
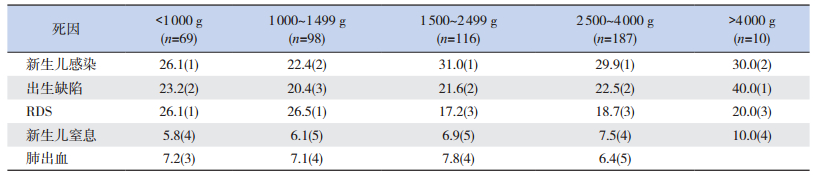
超低出生体重新生儿最常见死亡原因为呼吸窘迫综合征、新生儿感染,其次为出生缺陷和肺出血;极低出生体重新生儿前三位死亡原因为呼吸窘迫综合征、新生儿感染和出生缺陷;出生体重1 500~2 499 g及2 500~4 000 g的新生儿的主要死亡原因为感染,其次为出生缺陷,呼吸窘迫综合征排第三位;巨大儿主要死亡原因为出生缺陷,其次为新生儿感染,呼吸窘迫综合征排第三位。见表 7。
| 表 7 2008~2014年不同出生体重新生儿主要死亡原因及顺位[%(顺位)] |
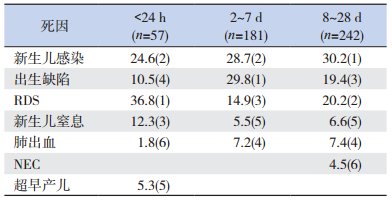
生后24 h内死亡的主要原因为呼吸窘迫综合征,其次为新生儿感染、新生儿窒息;2~7 d死亡的主要原因为出生缺陷,其次为新生儿感染,呼吸窘迫综合征排第三位;8~28 d死亡的主要原因为新生儿感染,其次为呼吸窘迫综合征,出生缺陷排第三位。见表 8。
| 表 8 2008~2014年不同年龄段死亡新生儿的主要死亡原因及顺位[%(顺位)] |
2.7 死亡原因评价等级
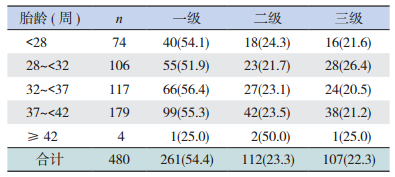
480例死亡患儿中,261属于不可避免死亡(一级),占54.4%;112例病情重,家长担心预后放弃治疗后死亡,属于创造条件可能避免死亡(二级)的占23.3%;107例有救治希望,但家长因担心预后或因经济等原因不配合治疗而导致死亡(三级)的占22.3%。480例死亡患儿中,死亡原因评价等级属于二~三级的共219例(45.6%),其中出生胎龄 < 28周的占45.9%,胎龄28~ < 32周的占48.1%,胎龄32~ < 37周的占43.6%,胎龄37~ < 42周的占44.7%。见表 9。
| 表 9 2008~2014年死亡新生儿的死亡等级评价[例(%)] |
3 讨论
随着经济水平的提高以及新生儿重症监护技术的不断发展,新生儿死亡率逐渐下降。2005~2007年美国新生儿死亡率分别为4.54‰、4.46‰、4.42‰[3-5]。2008~2011年我国新生儿死亡率分别为10.2‰、9.0‰、8.3‰、7.8‰[6-7]。瑞士一项研究收集了NICU 2000~2012年8 899例出生胎龄 < 32周早产儿的临床资料,结果显示:新生儿病死率从2000~2004年的12.6%降至2009~2012年的8.2%[8]。伊朗一项研究显示:NICU住院新生儿的病死率从2007年的8.2%降至2012年的7.7%[9]。国内一项研究显示[10]:2002~2006年的早产儿病死率从1.59%降至2007~2011年的1.16%,足月儿病死率从1.60%降至2007~2011年的0.96%。2011年Zou等[11]收集了国内39家医院分娩的28周以上早产儿的临床资料,早产儿病死率为3.3%。不同国家或者同一国家不同单位报道的新生儿病死率差异较大,与当地医疗卫生水平、收治患儿病情严重程度不同等因素有关。本研究显示2008~2014年住院新生儿总数和早产儿构成比均逐年递增,但新生儿病死率从2008年的1.4%降至2014年的1.1%,体现了我院新生儿救治水平的提高。
出生胎龄和体重是影响新生儿死亡的主要因素,胎龄越小、出生体重越低,病死率越高[12-13]。本研究480例死亡新生儿中早产儿、低出生体重儿均占一半以上,与国内外研究一致。发达国家对胎龄 < 28周的极早早产儿救治成功率较高。澳大利亚2007~2011年出生胎龄25~27周早产儿的存活率分别为75.6%、85.1%和91.1%[14];美国2003~2007年出生胎龄25~27周早产儿的存活率分别为72%、84%和88%[15]。近年来,我国极早早产儿救治水平有所提高,2010年出生胎龄25~27周早产儿的存活率分别为0、0和58.3%,2012年提高到41.7%、91.3%和92.5%[16-17]。本研究 < 28周的极早早产儿病死率仍较高(26.7%),需进一步提高其救治水平。
Balsara等[18]研究发现,男性新生儿病死率高于女性,原因有待进一步研究。本研究男性新生儿病死率也高于女性,与文献报道一致。
围产期异常因素的筛查和治疗是降低新生儿死亡的关键[19]。本组资料显示死亡新生儿中有明确围产期异常的占61.3%,常见的异常因素为羊水异常、胎膜早破、胎盘异常及妊娠期糖尿病、妊娠期高血压等。因此加强围产期保健,及时识别高危妊娠,宫内转运至有条件进行新生儿救治的医院分娩,并予以正确的产前干预、正确选择分娩时机和方式,是降低新生儿死亡的重要手段。
早期新生儿指出生7 d以内、处于围生期的新生儿,由于对外界环境适应力及抵抗力差,较晚期新生儿死亡率更高。本组资料显示,480例死亡新生儿中生后7 d内死亡者占49.6%,而生后8~28 d死亡者占50.4%,与既往研究不同;本研究亦显示生后24 h内死亡的主要原因为呼吸窘迫综合征,2~7 d死亡的主要原因为出生缺陷,而8~28 d死亡的主要原因为新生儿感染。随着呼吸窘迫综合征及严重出生缺陷的救治成功率提高,早期新生儿死亡率有下降趋势,但感染仍是威胁新生儿生命的重要因素,需进一步采取措施,预防及治疗新生儿感染,降低其病死率。
发展中国家新生儿死亡的主要原因包括:感染性疾病、出生窒息、出生缺陷、早产相关的后遗症、宫内生长受限等[20];Yirgu等[21]研究显示,败血症、出生窒息及难产是埃塞俄比亚新生儿死亡的主要原因。本组资料显示感染、出生缺陷、呼吸窘迫综合征、新生儿窒息及肺出血是新生儿死亡的主要原因。RDS是早产儿常见并发症,也是导致新生儿死亡的重要原因,本研究新生儿死亡原因中RDS由2008年的第一位降至2014年的第三位,体现了早产儿救治水平的提高。发展中国家每年有超过400万的出生缺陷孩子出生,随着感染性疾病、出生窒息及其他死亡原因的控制,出生缺陷可能成为导致新生儿死亡的一个重要原因[22]。本研究出生缺陷占新生儿死亡原因的第二位,主要缺陷包括严重的先天性心脏病(如主动脉弓离断,先天性肺静脉异位引流,法洛四联症等),严重的消化道畸形(如食管闭锁,食管-气管瘘,肠旋转不良,肛门闭锁等),遗传代谢性疾病等。因此,开展预防性遗传咨询和针对性产前筛查,加大健康教育力度,对于降低出生缺陷以及新生儿病死率有重要意义。
新生儿死亡原因等级评价可从更高层面和更广角度对新生儿死亡进行分析,明确新生儿死亡原因,分析死亡是否可以避免以及死亡的影响因素,并提出可行性干预措施。本研究不可避免死亡(一级)占54.4%,而创造条件或增加家长救治信心可能避免的死亡(二、三级)占45.6%,可见,新生儿病死率下降还有很大空间。
综上所述,近年来新生儿救治水平逐步提高,新生儿病死率有下降趋势,尤其是胎龄较小及出生体重较低新生儿病死率下降更为明显。加强围产期管理,减少异常围产期因素,预防新生儿感染,增加患儿家长救治信心,是降低新生儿死亡率的重要措施。
| [1] | World Health Organization.World Health Organization global health observatory data repository[DB/OL].(2015-05).http://www.who.int/topics/millennium_development_goals/child_mortality/en/. |
| [2] | 邵肖梅, 叶鸿瑁, 丘小汕. 实用新生儿学[M].第4版. 北京: 人民卫生出版社, 2011: 307-699. |
| [3] | Mathews TJ, MacDormant MF. Infant mortality statistics from the 2005 period linked birth/infant death data set[J]. Natl Vital Stat Rep, 2008, 57 (2): 1–32. |
| [4] | Mathews TJ, MacDormant MF. Infant mortality statistics from the 2006 period linked birth/infant death data set[J]. Natl Vital Stat Rep, 2010, 58 (17): 1–31. |
| [5] | Mathews TJ, MacDormant MF. Infant mortality statistics from the 2007 period linked birth/infant death data set[J]. Natl Vital Stat Rep, 2011, 59 (6): 1–30. |
| [6] | 中华人民共和国国家卫生和计划委员会.2010年我国卫生事业发展统计公报[DB/OL].(2011-04-29).http://www.nhfpc.gov.cn/zwgkzt/pgb/201104/51512.shtml. |
| [7] | 中华人民共和国国家卫生和计划生育委员会.2012年我国卫生和计划生育事业发展统计公报[DB/OL].(2013-06-19).http://www.moh.gov.cn/mohwsbwstjxxzx/s7967/201306/fe0b764da4f74b858eb55264572eab92.shtml. |
| [8] | Chen F, Bajwa NM, Rimensberger PC, et al. Thirteen-year mortality and morbidity in preterm infants in Switzerland[J]. Arch Dis Child Fetal Neonatal Ed, 2016, 101 (5): F377–383. DOI:10.1136/archdischild-2015-308579 |
| [9] | Hoseini BL, Sadati ZM, Rakhshani MH. Assessment of neonatal mortality in the neonatal intensive care unit in Sabzevar City for the period of 2006-2013[J]. Electron Physician, 2015, 7 (7): 1494–1499. DOI:10.19082/1494 |
| [10] | 杨燕玲, 蒋裕蕊, 崔兆芳, 等. 新生儿重症监护室10年早期新生儿死亡分析[J]. 中华急诊医学杂志, 2014, 23 (6): 610–614. |
| [11] | Zou L, Wang X, Ruan Y, et al. Preterm birth and neonatal mortality in China in 2011[J]. Int J Gynaecol Obstet, 2014, 127 (3): 243–247. DOI:10.1016/j.ijgo.2014.06.018 |
| [12] | Hudic I, Stray-Pedersen B, Skokic F, et al. Low preterm birth rate with decreasing early neonatal mortality in Bosnia and Herzegovina during 2007-2014[J]. Mater Sociomed, 2016, 28 (1): 32–35. DOI:10.5455/msm. |
| [13] | Jeschke E, Biermann A, Günster C, et al. Mortality and major morbidity of very-low-birth-weight infants in Germany 2008-2012:A report based on administrative data[J]. Front Pediatr, 2016, 4 (23): 1–8. |
| [14] | Bolisetty S, Legge N, Bajuk B, et al. Preterm infant outcomes in New South Wales and the Australian Capital Territory[J]. J Paediatr Child Health, 2015, 51 (7): 713–721. DOI:10.1111/jpc.2015.51.issue-7 |
| [15] | Stoll BJ, Hansen NI, Bell EF, et al. Neonatal outcomes of extremely preterm infants from the NICHD Neonatal Research Network[J]. Pediatrics, 2010, 126 (3): 443–456. DOI:10.1542/peds.2009-2959 |
| [16] | Sun L, Yue H, Sun B, et al. Estimation of birth population-based perinatal-neonatal mortality and preterm rate in China from a regional survey in 2010[J]. J Matern Fetal Neonatal Med, 2013, 26 (16): 1641–1648. DOI:10.3109/14767058.2013.794208 |
| [17] | 孔祥永, 黄俊谨, 陈颖, 等. 2010年至2012年新生儿监护病房胎龄小于32周极早产儿的病死率及并发症[J]. 中华实用儿科临床杂志, 2013, 28 (20): 1566–1570. |
| [18] | Balsara SL, Faerber JA, Spinner NB, et al. Pediatric mortality in males versus females in the United States, 1999-2008[J]. Pediatrics, 2013, 132 (4): 631–638. DOI:10.1542/peds.2013-0339 |
| [19] | Patriota AF, Guerra GV, Souza AS. Premature rupture of the membranes before the 35th week:perinatal outcomes[J]. Rev Bras Ginecol Obstet, 2014, 36 (7): 296–302. DOI:10.1590/SO100-720320140004958 |
| [20] | Bale JR, Stoll BJ, Lucas AO. Improving birth outcomes:Meeting the challenge in the developing world[M]. Washington (DC): National Academies Press (US), 2003. |
| [21] | Yirgu R, Molla M, Sibley L, et al. Perinatal mortality magnitude, determinants and causes in West Gojam:population-based nested case-control study[J]. PLoS One, 2016, 11 (7): e0159390. DOI:10.1371/journal.pone.0159390 |
| [22] | Zhou WQ, Mei YB, Zhang XY, et al. Neonatal outcomes of very preterm infants from a neonatal intensive care center[J]. World J Pediatr, 2014, 10 (1): 53–58. DOI:10.1007/s12519-013-0445-x |
 2017, Vol. 19
2017, Vol. 19