2. 四川大学华西第二医院儿科/出生缺陷与相关妇儿疾病教育部重点实验室, 四川 成都 610041
线粒体3-羟基3-甲基戊二酰辅酶A合成酶缺乏症(mitochondrial 3-hydroxy-3-methylglutaryl CoA synthase deficiency, HMCSD)是一种罕见的酮体生成障碍疾病,为常染色体隐性遗传,其编码基因为HMGCS2[1]。导致酮体生成异常的疾病以线粒体3-羟基3-甲基戊二酰辅酶A裂解酶缺乏症为主,HMCSD发病率极低,已经报道的病例在全球不超过100例,目前中国大陆地区尚无该病报道。为提高对HMCSD的认识,本文报道1例HMCSD并结合文献复习,总结其临床和实验室特点。
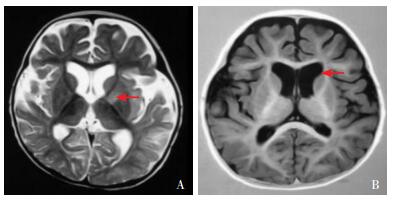
1 资料与方法 1.1 研究对象患者,女,8个月,因腹泻1周,发热、抽搐1天入院。患者以腹泻起病,腹泻为黄色稀便,一日10次左右,入院前1天出现反复发热、呕吐、精神差,体温最高达38.9℃,并抽搐1次,表现为双眼凝视、四肢肌张力高,持续约1 min,抽搐前体温37.8℃。既往无惊厥史。患者系第1胎第1产,足月顺产出生,出生体重3.1 kg,否认出生窒息史,生长发育无异常。父母体健,非近亲婚配,家族无遗传病史。入院查体:神志清楚,急性危重病容,前囟平软,呼吸50次/min,双肺呼吸音稍粗,未闻及干湿啰音。心律齐,心音有力,未闻及杂音,肝脏肋下2.5 cm、剑突下2 cm,质软,脾脏未触及,Babinski征阴性,Kernig征阴性,四肢肌张力低。实验室检查:血常规白细胞20.1×109/L,余项正常;CRP正常,降钙素原0.35 ng/mL(参考值:< 0.05 ng/mL)。血气分析:pH值6.87(参考值:7.35~7.45),PCO2 1.9 kPa(参考值:4.8~5.9 kPa),PO2 29.0 kPa(参考值:10~14 kPa),剩余碱-29.6 mmol/L(参考值:-3~3 mmol/L),碳酸氢根15 mmol/L(参考值:21~28 mmol/L),乳酸0.5 mmol/L(参考值:0.7~3.0 mmol/L),阴离子间隙32 mmol/L(参考值:10~18 mmol/L)。血糖1.46 mmol/L(参考值:3.3~5.3 mmol/L)。血氨69.0 μmol/L(参考值:9~30 μmol/L),血β-羟丁酸、丙酮酸正常。N-端脑利肽5 800 pg/mL(参考值:101~215 pg/mL),肌钙蛋白I(cTnI)0.11 μg/L(参考值:0~0.034 μg/L),肌红蛋白118.7 μg/L(参考值:0~61.5 μg/L)。肝功能:谷丙转氨酶(ALT)233 U/L(参考值:0~40 IU/L),谷草转氨酶(AST)253 U/L(参考值:8~40 IU/L),余项正常;乳酸脱氢酶1 377 IU/L(参考值:108~242 IU/L)。肾功能、电解质未见异常。凝血功能:凝血酶原时间71.9 sec,余无明显异常;尿酮体可疑阳性,大便常规无异常。尿有机酸分析提示戊二酸和双羧酸增高,己二酰甘氨酸微量检出,2-羟基戊二酸和己酰甘氨酸未检出,考虑治疗干扰后的戊二酸血症Ⅱ型可疑。心电图:窦性心律,电轴不偏,T波低平改变。心脏超声基本正常。视频脑电图提示正常婴幼儿期脑电图。头颅磁共振(图 1)显示双侧额、颞、岛叶脑萎缩,双侧基底节区信号异常,双侧外侧裂池增宽,双侧侧脑室稍扩张。
|
图 1 头颅磁共振检查 头部MRI的T2WI相(图A)显示左侧基底节区信号异常(如箭头提示),双侧额、颞、岛叶脑萎缩,双侧外侧裂池增宽;T1WI相(图B)显示左侧侧脑室稍扩张(如箭头提示)。 |
本研究经医院伦理委员会审核及患者监护人知情同意。
1.2 高通量全外显子测序及Sanger测序验证抽取患者及其父母外周静脉血各2 mL(EDTA抗凝),使用BloodGen Midi Kit(CWBIO, China)提取全基因组DNA。高通量测序采用瑞士罗氏公司Nimblegen全外显子捕获芯片,经Illumina hiseq2500平台标准化上机完成测序(北京全谱医学检验实验室完成),目标序列测序覆盖度不低于99%;利用Sanger测序对患者突变位点进行验证,并对其父母样本的该位点进行序列分析。
1.3 突变基因的生物信息学分析使用Provean、Polyphen2、Sift、M-CAP、REVEL等生物信息学软件对突变基因进行蛋白功能预测。判定标准为:Provean预测值< -1.3提示有害;Polyphen2预测值为 > 0.8提示可能有害;Sift预测值为 < 0.05提示有害;M-CAP预测值> 0.025提示有害;REVEL预测值> 0.5提示有害。
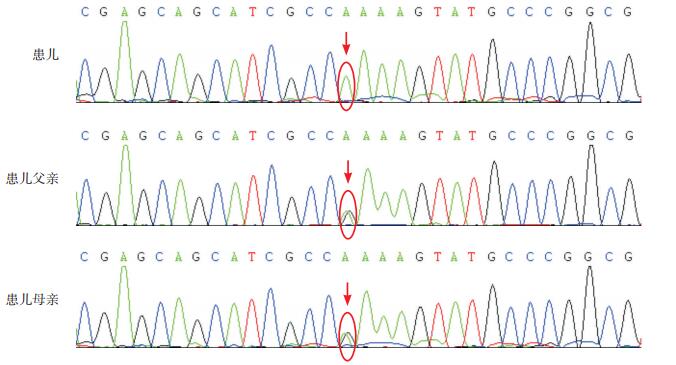
2 结果 2.1 基因突变分析基因检测发现,患者HMGCS2基因外显子chr1:120293450区域(外显子9)存在c.1502G > A纯合突变,Sanger测序验证提示其父母该位点也存在c.1502G > A杂合突变。见图 2。
|
图 2 患者及其父母HMGCS2基因c.1502G>A突变Sanger测序 患者HMGCS2基因存在c.1502G>A纯合突变,其父母该位点均存在c.1502G>A杂合突变。突变位点如箭头所示。 |
查阅知网、万方、维普、OMIM、HGMD、Clinvar数据库,均未见HMGCS2基因c.1502G > A(p.R501Q)突变报道。该变异为错义突变,可导致氨基酸改变p.R501Q,从而影响蛋白功能。采用生物信息学软件进行突变基因致病性分析,Provean的预测值为-3.57,提示有害;Polyphen2预测值1.0(可能有害);Sift预测值为0(有害);M-CAP预测值0.0861(有害);REVEL预测值0.7200(有害)。
2.2 先天性代谢缺陷尿筛查患者首次尿有机酸分析提示戊二酸血症Ⅱ型可疑。再次送晨尿进行有机酸分析,发现尿3-羟基-4-己烯酸、5-羟基-2-己烯酸乙酯、4-羟基-6-甲基-2-吡喃酮和双羧酸明显增高。
2.3 治疗予抗感染、补液、纠酸、纠正凝血功能、吸氧等对症处理后,心率及呼吸仍显著增快,并出现呼吸窘迫,先后予经鼻高流量、气管插管呼吸机辅助通气,因酸中毒难以纠正行3次连续性肾脏替代治疗,因入院后反复抽搐予左乙拉西坦(85 mg/次,每日2次)治疗,并予以C、B族维生素、左卡尼汀等改善代谢。治疗20天后,患者酸中毒纠正、抽搐控制、血糖正常、腹泻好转出院。
3 讨论线粒体3-羟基3-甲基戊二酰辅酶A合成酶缺乏症(HMCSD)是一种罕见的常染色体隐性遗传病,由于线粒体HMG-CoA合成酶(HMGS)缺陷导致低血糖时脂肪利用和酮体产生异常,不能自身代偿,出现严重低血糖并伴有游离脂肪酸增高[2-3]。HMCSD死亡率达20%,死亡往往与饥饿、超负荷运动、发热等应激状态下出现的非酮症性低血糖有关[4]。
HMGCS2基因位于1号染色体p12区域,编码10个外显子,编码线粒体3-羟基3-甲基戊二酰辅酶A合成酶,该酶可催化酮体生成的第一反应,保障各类器官的脂质供能,尤其是在碳水化合物被剥夺时[5]。HMGCS2基因突变是导致线粒体3-羟基3-甲基戊二酰辅酶A合成酶缺乏症的重要原因[6]。Shafqat等[7]研究表明,对HMGCS2基因的编码区域和邻近的外显子测序是HMCSD诊断的重要方法。
因HMGCS2基因突变所致的HMGS缺陷程度不同,HMCSD的临床表现异质性大。主要表现为呕吐、腹泻、肌张力低下、低体温、嗜睡、呼吸暂停甚至昏迷,长时间禁食后症状往往加重,部分患者可因严重的代谢性酸中毒及心肌损害被误诊为败血症、肾小管酸中毒、扩张性心肌病或心律失常等[8];患者在感染,腹泻后也可出现代谢性酸中毒及低血糖表现[11]。HMCSD患者头颅MRI可出现双侧基底节区异常信号,以及双侧额、颞、岛叶脑萎缩,多灶性脑白质异常信号和基底节损害是HMCSD常见的神经影像学异常[9]。HMCSD的脑萎缩可能与异常代谢物质堆积,细胞渗透压增高,导致神经细胞低灌注、神经元受损等有关[10]。本例患者在发热、腹泻后出现代谢性酸中毒与低血糖,头颅磁共振提示左侧基底节区信号异常和双侧额、颞、岛叶脑萎缩,临床及影像学特点与HMCSD相符,基因检测发现HMGCS2基因存在新发c.1502G > A(p.R501Q)纯合突变,该变异为错义突变,可导致氨基酸改变p.R501Q,从而影响蛋白功能,而且突变基因经生物信息学软件分析提示有害,可确诊HMCSD。
Pitt等[12]研究发现,HMCSD发作期于尿中出现7种增高的代谢成分,其中4-羟基-6-甲基-2-吡喃酮及其相关代谢物被认为是HMCSD的潜在生物学标志物,有助于HMCSD诊断。Conboy等[13]研究也进一步提示HMCSD发作期的尿代谢谱分析可为HMCSD的临床诊断提供依据。本研究患者尿有机酸分析提示4-羟基-6-甲基-2-吡喃酮明显增高,支持HMCSD诊断,与基因诊断吻合。
HMCSD的治疗原则主要是减少空腹时间、低蛋白饮食、补充左旋肉碱、保证热量,良好的饮食控制有助于控制毒性代谢产物产生并保证热量供给,药物治疗方面予以左卡尼汀可促进毒性有机酸代谢产物排出[14]。本研究患者在急性期主要是对症治疗,比如纠正低血糖、代谢性酸中毒,促进有机酸排泄,维持治疗以饮食控制为主,强调高碳水化合物、低蛋白低脂肪的饮食。
综上所述,HMCSD是一种由于线粒体HMG-CoA合成酶(HMGS)缺陷导致的代谢性疾病,临床表现缺乏特异性,发作期尿代谢谱中4-羟基-6-甲基-2-吡喃酮增高可为HMCSD早期诊断提供线索,发现HMGCS2基因突变有助于确诊。
| [1] |
Wolf NI, Rahman S, Clayton PT, et al. Mitochondrial HMGCoA synthase deficiency:identification of two further patients carrying two novel mutations[J]. Eur J Pediatr, 2003, 162(4): 279-280. (  0) 0) |
| [2] |
Aledo R, Zschocke J, Pié J, et al. Genetic basis of mitochondrial HMG-CoA synthase deficiency[J]. Hum Genet, 2001, 109(1): 19-23. DOI:10.1007/s004390100554 (  0) 0) |
| [3] |
Ramos M, Menao S, Arnedo M, et al. New case of mitochondrial HMG-CoA synthase deficiency. Functional analysis of eight mutations[J]. Eur J Med Genet, 2013, 56(8): 411-415. DOI:10.1016/j.ejmg.2013.05.008 (  0) 0) |
| [4] |
Cotter DG, Ercal B, Huang X, et al. Ketogenesis prevents dietinduced fatty liver injury and hyperglycemia[J]. J Clin Invest, 2014, 124(12): 5175-5190. DOI:10.1172/JCI76388 (  0) 0) |
| [5] |
Rescigno T, Capasso A, Tecce MF, et al. Involvement of nutrients and nutritional mediators in mitochondrial 3-hydroxy-3-methylglutaryl-CoA synthase gene expression[J]. J Cell Physiol, 2018, 233(4): 3306-3314. DOI:10.1002/jcp.v233.4 (  0) 0) |
| [6] |
Puisac B, Ramos M, Arnedo M, et al. Characterization of splice variants of the genes encoding human mitochondrial HMGCoA lyase and HMG-CoA synthase, the main enzymes of the ketogenesis pathway[J]. Mol Biol Rep, 2012, 39(4): 4777-4785. DOI:10.1007/s11033-011-1270-8 (  0) 0) |
| [7] |
Shafqat N, Turnbull A, Zschocke J, et al. Crystal structures of human HMG-CoA synthase isoforms provide insights into inherited ketogenesis disorders and inhibitor design[J]. J Mol Biol, 2010, 398(4): 497-506. DOI:10.1016/j.jmb.2010.03.034 (  0) 0) |
| [8] |
Fukao T, Mitchell G, Sass JO, et al. Ketone body metabolism and its defects[J]. J Inherit Metab Dis, 2014, 37(4): 541-551. DOI:10.1007/s10545-014-9704-9 (  0) 0) |
| [9] |
Thompson GN, Hsu BY, Pitt JJ, et al. Fasting hypoketotic coma in a childwith deficiency of mitochondrial 3-hydroxy-3-methylglutaryl-CoA synthase[J]. N Engl J Med, 1997, 337: 1203-1207. DOI:10.1056/NEJM199710233371704 (  0) 0) |
| [10] |
Bouchard L, Robert MF, Vinarov D, et al. Mitochondrial 3-hydroxy-3-methylglutaryl-CoA synthase deficiency:clinical course and description of causal mutations in two patients[J]. Pediatr Res, 2001, 49(3): 326-331. DOI:10.1203/00006450-200103000-00005 (  0) 0) |
| [11] |
Puisac B, Marcos-Alcalde I, Hernández-Marcos M, et al. Human mitochondrial HMG-CoA synthase deficiency:role of enzyme dimerization surface and characterization of three new patients[J]. Int J Mol Sci, 2018, 19(4): pii-E1010. DOI:10.3390/ijms19041010 (  0) 0) |
| [12] |
Pitt JJ, Peters H, Boneh A, et al. Mitochondrial 3-hydroxy-3-methylglutaryl-CoA synthase deficiency:urinary organic acid profiles and expanded spectrum of mutations[J]. J Inherit Metab Dis, 2015, 38(3): 459-466. DOI:10.1007/s10545-014-9801-9 (  0) 0) |
| [13] |
Conboy E, Vairo F, Schultz M, et al. Mitochondrial 3-hydroxy-3-methylglutaryl-CoA synthase deficiency:Unique presenting laboratory values and a review of biochemical and clinical features[J]. JIMD Rep, 2018, 40: 63-69. (  0) 0) |
| [14] |
Aledo R, Mir C, Dalton RN, et al. Refining the diagnosis of mitochondrial HMG-CoA synthase deficiency[J]. J Inherit Metab Dis, 2006, 29(1): 207-211. DOI:10.1007/s10545-006-0214-2 (  0) 0) |
 2018, Vol. 20
2018, Vol. 20


