2. 深圳市康宁医院儿少精神科/深圳市精神卫生中心, 广东 深圳 518000
注意缺陷多动障碍(attention deficit/hyperac-tivity disorder, ADHD)主要临床表现为注意缺陷、多动及冲动行为,是常见的神经发育障碍之一。纳入全世界人群的Meta分析显示ADHD的患病率是7.5%[1]。在中国,儿童和青少年的ADHD的患病率是6.3%[2],仅纳入中国人群的Meta分析结果显示中国儿童ADHD患病率是5.5%,其中男童患病率是7.7%,女童患病率是3.5%[3]。ADHD常共病其他精神疾病[4-5],其中注意力缺陷型ADHD共病其他精神疾病患病率最低,而混合型ADHD共病其他精神疾病患病率最高[6]。文献报告ADHD共病焦虑障碍患病率为5.6%~37.9%[6-7]。ADHD共病焦虑障碍增加ADHD治疗难度[8]。因此,研究ADHD症状/ADHD与焦虑症状/焦虑障碍间的共病机制有利于疾病机制的理解和疾病治疗。
研究发现ADHD共病焦虑障碍与生物学机制和遗传基因有关。如Levy等[9]发现ADHD共病焦虑与前额叶和海马损伤有关,Fraporti等[10]研究发现儿童和青少年ADHD的ADORA2A基因和DRD2基因的交互作用影响焦虑障碍。然而既往研究较少讨论ADHD与焦虑障碍之间的心理学机制。文献报道ADHD症状与儿童期创伤关系密切[11]。儿童期创伤是指对儿童躯体和情感虐待、性虐待和忽视,以及对儿童经济或其他的剥削[12]。Evren等[13]
研究发现,儿童期情感虐待中介ADHD症状与创伤后应激障碍症状间的关系。Koyuncu等[14]发现,社交焦虑障碍伴ADHD患者的儿童期创伤得分高于社交焦虑障碍不伴ADHD患者的儿童期创伤得分。另外,儿童期创伤与焦虑情绪呈正相关[15-16]。故推测儿童期创伤可能是ADHD共病焦虑障碍的影响因素。因此,本研究利用ADHD症状和焦虑症状得分建立模型并提出第一个假设,即儿童期创伤中介ADHD症状与焦虑症状之间的关系,建立此中介模型有利于探讨ADHD症状与焦虑症状间的影响因素。
不同性别儿童ADHD共病焦虑障碍发生率存在差异,如Mohammadi等[7]研究发现,女性ADHD共病焦虑障碍的发生率(42%)高于男性(35.8%)。另外,男女不同类型ADHD共病焦虑障碍的发生率也存在差异,如Bauermeister等[17]发现,女性注意力缺陷型ADHD共病焦虑障碍的发生率高于男性,而女性多动-冲动型ADHD和混合型ADHD共病焦虑障碍的发生率低于男性。现在对于不同性别ADHD共病焦虑障碍的差异机制仍然不清楚。故本研究提出第二个假设,假设性别影响儿童期创伤中介ADHD症状与焦虑症状之间的关系,即性别调节儿童期创伤中介ADHD症状与焦虑症状之间的关系。本研究通过流行病学调查的方法,分析性别调节儿童期创伤中介ADHD症状与焦虑症状之间的关系。
1 资料与方法 1.1 研究对象2019年9~12月,以学校为调查整体,调查深圳市14所小学,共发放17 400份问卷,收回问卷14 723份(回收率84.61%),其中完整有效完成儿童心理创伤问卷、Conners父母问卷和自编睡眠质量问卷的人数是12 271人,本研究以完整有效完成以上3个问卷的学生作为研究对象。本研究所有调查问卷均由学生父母填写。所有调查对象均对此调查知情同意,本研究获得深圳市康宁医院伦理委员会批准(批准号:2019-K009-01-1)。
1.2 质量控制问卷设计人员具有精神病学背景,问卷调查的指导和调查人员具有精神病学和心理学背景。调查过程充分保护学生隐私。问卷调查前告知学生调查目的和注意事项。本次调查使用答题卡填涂的方式,答题时间没有限制。收集完问卷和答题卡后,采用读卡机识别答题卡的选项,保证数据录入的正确性。
1.3 研究工具(1) 控制变量包括:1)性别;2)年龄;3)是否随监护人来深圳读书;4)是否独生子女;5)学习压力;6)课程总体成绩;7)与同学的关系;8)与老师的关系;9)与家人的关系;10)对自己人际关系的满意程度;11)家庭经济;12)睡眠质量:睡眠质量评估使用自编睡眠质量问卷(内部一致性系数是0.592),该问卷最高分为16分,得分越高表明睡眠质量越差。
(2) 儿童心理创伤问卷(Child Psychological Trauma Questionnaire)[18]:儿童期创伤评估使用儿童心理创伤问卷,该问卷改编于Janssen编制的半结构化的创伤访谈问卷[18]。改编后问卷由父母填写,评估孩子的心理创伤的程度。该问卷最高分为20分,得分越高表明儿童期创伤的程度越高。在本研究中,问卷的内部一致性系数是0.590。
(3) Conners父母用量表(Parent Symptom Questionnaire, PSQ)[19]:由父母填写,父母对儿童不同程度行为问题进行评价。该量表包括6个因子,本研究使用多动指数因子和焦虑因子来描述ADHD症状和焦虑症状,多动指数因子和焦虑因子得分越高表明ADHD症状和焦虑症状越严重。多动指数因子得分或焦虑因子的得分超过本次研究人群的“均值+2个标准差”定义为ADHD或焦虑障碍[19]。本研究的多动指数因子和焦虑因子的内部一致性系数分别是0.819和0.559。
1.4 统计学分析采用SPSS 21.0软件和Process 3.2插件进行数据处理。计量资料使用均值±标准差或中位数[四分位数间距(IQR)]表示,计数资料使用频数和百分比(%)表示。采用相关分析探讨多动指数因子(ADHD症状)、儿童期创伤和焦虑因子的关联性。采用多重线性回归分析探讨焦虑因子的影响因素。采用非条件logistic回归分析探讨焦虑障碍的危险因素。采用调节中介分析(选择模型59,采用Bootstrapping法,抽样次数5 000次)探讨性别调节儿童期创伤中介多动指数因子(ADHD症状)与焦虑因子之间的关系。检验水准α=0.05。
2 结果 2.1 一般人口学资料及研究变量描述共纳入12 271名小学生,平均年龄8.9±1.9岁(范围:6~15岁)。其中,男生6 743人(54.95%),女生5 508人(44.89%),性别缺失数据20人(0.16%)。随监护人来深圳读书学生7 631人(62.19%),非随监护人来深圳读书学生4 550人(37.08%),缺失数据90人(0.73%)。独生子女3 749人(30.55%),非独生子女8 488人(69.17%),缺失数据34人(0.28%)。多动指数因子(ADHD症状)得分中位数是0.4(IQR: 0.2, 0.7)。焦虑因子得分中位数是0.25(IQR: 0, 0.5)。儿童期创伤得分是5.6±2.0分。在总人群中,ADHD 592人(4.82%),焦虑障碍483人(3.94%);在男生中,ADHD 382人(5.67%),焦虑障碍233人(3.46%);在女生中,ADHD 210人(3.81%),焦虑障碍250人(4.54%)。
2.2 单因素分析相关分析结果显示,在总样本中,多动指数因子(ADHD症状)与儿童期创伤和焦虑因子呈正相关(相关系数分别为0.429、0.425,P < 0.01),儿童期创伤与焦虑因子呈正相关(相关系数为0.306,P < 0.01)。在男性儿童中,多动指数因子(ADHD症状)与儿童期创伤和焦虑因子呈正相关(相关系数分别是0.424、0.409,P < 0.01),儿童期创伤与焦虑因子呈正相关(相关系数是0.294,P < 0.01)。在女性儿童中,多动指数因子(ADHD症状)与儿童期创伤和焦虑因子呈正相关(相关系数分别是0.430、0.467,P < 0.01),儿童期创伤与焦虑因子呈正相关(相关系数是0.330,P < 0.01)。
单因素非条件logistic回归分析结果显示,在总样本中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=9.144、1.383);在男性儿童中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=7.559、1.354);在女性儿童中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=12.739、1.430)。见表 1。
| 表 1 ADHD和儿童期创伤预测焦虑障碍的单因素非条件logistic回归分析 |
|
|
控制年龄、性别(性别亚组分析时,未控制性别变量)、是否随监护人来深圳读书、是否独生子女、学习压力、学业水平、与同学关系、与老师关系、与家人关系、对自己关系评价、家庭经济水平和睡眠质量后,多重线性回归分析结果显示,在总样本和男女儿童中,多动指数因子(ADHD症状)和儿童期创伤均正向预测焦虑因子得分(P < 0.001),见表 2。
| 表 2 多动指数因子(ADHD症状)和儿童期创伤预测焦虑因子的多重线性回归分析 |
|
|
控制了年龄、性别(性别亚组分析时,未控制性别变量)、是否随监护人来深圳读书、是否独生子女、学习压力、学业水平、与同学关系、与老师关系、与家人关系、对自己关系评价、家庭经济水平和睡眠质量后,多因素非条件logistic回归分析结果显示,在总样本中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=4.390、1.172);在男性儿童中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=3.927、1.144);在女性儿童中,ADHD和儿童期创伤均正向预测焦虑障碍(分别OR=5.530、1.219)。见表 3。
| 表 3 ADHD和儿童期创伤预测焦虑障碍的多因素非条件logistic回归分析 |
|
|
根据研究假设,建立调节中介模型,即性别调节儿童期创伤中介多动指数因子(ADHD症状)与焦虑因子之间的关系。控制了年龄、是否随监护人来深圳读书、是否独生子女、学习压力、学业水平、与同学关系、与老师关系、与家人关系、对自己关系评价、家庭经济水平和睡眠质量后,中介分析结果显示:在男性和女性儿童中,Bootstrapping法的95%CI分别是:0.0199~0.0395和0.0261~0.0534,均不包括0(P < 0.05),提示在男性和女性儿童中,儿童期创伤是多动指数因子(ADHD症状)与焦虑因子之间的中介因素。调节分析结果显示:性别调节了中介模型中的多动指数因子(ADHD症状)与焦虑因子之间的关系(P < 0.001)(图 1)。由图 1可知,女性ADHD症状对焦虑症状的影响大于男性,然而性别并没有调节中介模型中的ADHD症状与儿童期创伤之间关系(P=0.5992)和儿童期创伤与焦虑因子之间关系(P=0.1403)。
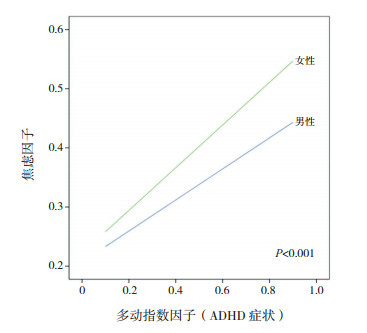
|
图 1 性别调节多动指数因子与焦虑因子之间关系的调节效应图 |
本研究显示,在总样本及男性和女性儿童中,ADHD症状/ADHD正向预测焦虑症状/焦虑障碍,与既往研究结果一致。如Liu等[20]发现青少年ADHD症状与焦虑症状显著关联,Mohammadi等[7]的研究发现ADHD共病焦虑障碍高达37.9%。
在本研究的总样本及男性和女性儿童中,儿童创伤正向预测焦虑因子/焦虑障碍,既往研究发现儿童期创伤是影响心理健康的危险因素[21-23],研究发现儿童期创伤可能导致下丘脑-垂体-肾上腺轴(HPA轴)功能的失调[24],从而影响心理健康[25]。在焦虑相关的研究上,Faravelli等[26]也发现,儿童早期的应激和HPA轴功能改变与焦虑障碍相关。也有研究显示,儿童期创伤/儿童早期的应激影响杏仁核、海马和前额叶结构和功能[27-29],同时杏仁核、海马和前额叶与焦虑情绪密切相关[30-32],
这些机制研究间接证明了儿童期创伤与焦虑情绪之间的关系存在生理基础。在总样本及男性和女性儿童中,ADHD症状与儿童期创伤呈正相关,这与既往的研究结果一致,如Schilpzand等[33]研究发现,相对于健康儿童,ADHD儿童更容易遭受创伤事件。Brown等[34]也发现,ADHD儿童有更多的儿童期负性事件。这可能是因为ADHD症状得分高的人表现出更多的冲动行为,而冲动行为与儿童期创伤关系密切[35]。
本研究的调节中介分析结果显示,儿童期创伤在ADHD症状与焦虑因子之间起了中介作用,该结果说明高ADHD症状个体可能遭受更多的创伤,从而产生焦虑症状。上述的研究结果具有一定的临床意义,对于ADHD患儿,应该重视患儿是否因为ADHD症状(冲动行为等)遭受更多的创伤。对于遭受儿童期创伤的患儿应该给予适当的心理和行为的干预,从而减轻其焦虑情绪。当然,儿童期创伤只是影响ADHD症状与焦虑症状间的心理机制之一,ADHD症状与焦虑症状间可能受到其他心理因素的影响。另外,也不能忽视ADHD症状与焦虑症状之间存在一定的生物学的基础[9-10]。
本研究调节中介分析发现,性别在调节中介模型中起调节作用(多动指数因子与焦虑因子之间关系),进一步分析发现女性ADHD症状对焦虑症状影响较大,这与既往的研究发现一致。如Mohammadi等[7]研究发现,女性共病焦虑障碍的发生率高于男性。然而调节中介分析结果发现性别并没有调节ADHD症状与儿童期创伤之间的关系和儿童期创伤与焦虑因子之间的关系,这与本研究的假设不一致,这表明儿童期创伤并不能解释ADHD症状对焦虑症状影响的性别差异,未来的研究需要继续探讨其性别差异的内在机制。
本研究发现ADHD症状/ADHD与焦虑症状/焦虑障碍关系密切,女性ADHD症状/ADHD对焦虑症状/焦虑障碍影响较大,同时在男性和女性儿童中,儿童期创伤是多动指数因子(ADHD症状)与焦虑因子之间的中介因素,上述的发现具有一定临床和科研意义。然而本研究也存在一定的局限性:(1)尽管本研究建立中介模型发现儿童期创伤中介了ADHD症状与焦虑症状之间的关系,然而本研究的结果是基于横断面数据分析,因此,有待于使用纵向数据进一步验证上述结果。(2) ADHD和焦虑障碍的判断是以Conners父母用量表得分的“均值+2个标准差”为依据,而不是通过临床诊断工具(如《精神疾病诊断与统计手册》)。(3)儿童期创伤是由父母评估,可能存在一定的偏倚。(4)本研究只分析了ADHD与焦虑之间的关系,并没有细化分析ADHD不同类型(注意力缺陷型、多动-冲动型和混合型)与焦虑的关系。因此,未来研究需要进一步分析不同类型ADHD与焦虑的关系,同时进一步探讨儿童期创伤在不同类型ADHD与焦虑关系中的作用。
| [1] |
Thomas R, Sanders S, Doust J, et al. Prevalence of attention-deficit/hyperactivity disorder:a systematic review and meta-analysis[J]. Pediatrics, 2015, 135(4): e994-e1001. DOI:10.1542/peds.2014-3482 (  0) 0) |
| [2] |
Liu A, Xu Y, Yan Q, et al. The prevalence of attention deficit/hyperactivity disorder among Chinese children and adolescents[J]. Sci Rep, 2018, 8(1): 11169. (  0) 0) |
| [3] |
李福轮, 谢晴牧, 赵乾龙, 等. 中国儿童注意缺陷多动障碍患病率的Meta分析[J]. 临床荟萃, 2017, 32(12): 1079-1083. DOI:10.3969/j.issn.1004-583X.2017.12.015 (  0) 0) |
| [4] |
罗学荣, 汪贝妮. 注意缺陷多动障碍共患病的诊断与治疗[J]. 中国儿童保健杂志, 2018, 26(7): 701-704. (  0) 0) |
| [5] |
Yoshimasu K, Barbaresi WJ, Colligan RC, et al. Childhood ADHD is strongly associated with a broad range of psychiatric disorders during adolescence:a population-based birth cohort study[J]. J Child Psychol Psychiatry, 2012, 53(10): 1036-1043. DOI:10.1111/j.1469-7610.2012.02567.x (  0) 0) |
| [6] |
Inci SB, Ipci M, Akyol Ardıç U, et al. Psychiatric comorbidity and demographic characteristics of 1, 000 children and adolescents with ADHD in Turkey[J]. J Atten Disord, 2019, 23(11): 1356-1367. DOI:10.1177/1087054716666954 (  0) 0) |
| [7] |
Mohammadi MR, Zarafshan H, Khaleghi A, et al. Prevalence of ADHD and its comorbidities in a population-based sample[J]. J Atten Disord, 2019. DOI: 10.1177/1087054719886372.Epubaheadofprint.
(  0) 0) |
| [8] |
D'Agati E, Curatolo P, Mazzone L. Comorbidity between ADHD and anxiety disorders across the lifespan[J]. Int J Psychiatry Clin Pract, 2019, 23(4): 238-244. (  0) 0) |
| [9] |
Levy F. Synaptic gating and ADHD:a biological theory of comorbidity of ADHD and anxiety[J]. Neuropsychopharmaco-logy, 2004, 29(9): 1589-1596. (  0) 0) |
| [10] |
Fraporti TT, Contini V, Tovo-Rodrigues L, et al. Synergistic effects between ADORA2A and DRD2 genes on anxiety disorders in children with ADHD[J]. Prog Neuropsycho-pharmacol Biol Psychiatry, 2019, 93: 214-220. DOI:10.1016/j.pnpbp.2019.03.021 (  0) 0) |
| [11] |
González RA, Vélez-Pastrana MC, McCrory E, et al. Evidence of concurrent and prospective associations between early maltreatment and ADHD through childhood and adolescence[J]. Soc Psychiatry Psychiatr Epidemiol, 2019, 54(6): 671-682. (  0) 0) |
| [12] |
World Health Organization, International Society for Prevention of Child Abuse and Neglect. Preventing child maltreatment: a guide to taking action and generating evidence[EB/OL]. (2006-01-01)[2020-03-01]. https://apps.who.int/iris/bitstream/handle/10665/43499/9241594365_eng.pdf?sequence=1/.
(  0) 0) |
| [13] |
Evren C, Umut G, Bozkurt M, et al. Mediating role of childhood emotional abuse on the relationship between severity of ADHD and PTSD symptoms in a sample of male inpatients with alcohol use disorder[J]. Psychiatry Res, 2016, 239: 320-324. DOI:10.1016/j.psychres.2016.03.049 (  0) 0) |
| [14] |
Koyuncu A, Çelebi F, Ertekin E, et al. Attention deficit and hyperactivity in social anxiety disorder:relationship with trauma history and impulsivity[J]. J Atten Disord, 2016, 8(2): 95-100. (  0) 0) |
| [15] |
Kascakova N, Furstova J, Hasto J, et al. The unholy trinity:childhood trauma, adulthood anxiety, and long-term pain[J]. Int J Environ Res Public Health, 2020, 17(2): 414. (  0) 0) |
| [16] |
Huh HJ, Kim KH, Lee HK, et al. The relationship between childhood trauma and the severity of adulthood depression and anxiety symptoms in a clinical sample:the mediating role of cognitive emotion regulation strategies[J]. J Affect Disord, 2017, 213: 44-50. DOI:10.1016/j.jad.2017.02.009 (  0) 0) |
| [17] |
Bauermeister JJ, Shrout PE, Chávez L, et al. ADHD and gender:are risks and sequela of ADHD the same for boys and girls?[J]. J Child Psychol Psychiatry, 2007, 48(8): 831-839. DOI:10.1111/j.1469-7610.2007.01750.x (  0) 0) |
| [18] |
Janssen I, Krabbendam L, Bak M, et al. Childhood abuse as a risk factor for psychotic experiences[J]. Acta Psychiatr Scand, 2004, 109(1): 38-45. DOI:10.1046/j.0001-690X.2003.00217.x (  0) 0) |
| [19] |
汪向东. 心理卫生评定量表手册(增订版)[M]. 北京: 中国心理卫生杂志社, 1993: 52-53.
(  0) 0) |
| [20] |
Liu TL, Yang P, Ko CH, et al. Association between ADHD symptoms and anxiety symptoms in Taiwanese adolescents[J]. J Atten Disord, 2014, 18(5): 447-455. DOI:10.1177/1087054712439936 (  0) 0) |
| [21] |
Hopfinger L, Berking M, Bockting C, et al. Emotion regulation mediates the effect of childhood trauma on depression[J]. J Affect Disord, 2016, 198: 189-197. DOI:10.1016/j.jad.2016.03.050 (  0) 0) |
| [22] |
Humphreys KL, LeMoult J, Wear JG, et al. Child maltreatment and depression:a meta-analysis of studies using the childhood trauma questionnaire[J]. Child Abuse Negl, 2020, 102: 104361. DOI:10.1016/j.chiabu.2020.104361 (  0) 0) |
| [23] |
Myers NS, Llera SJ. The role of childhood maltreatment in the relationship between social anxiety and dissociation:a novel link[J]. J Trauma Dissociation, 2020, 21(3): 319-336. (  0) 0) |
| [24] |
Van Voorhees E, Scarpa A. The effects of child maltreatment on the hypothalamic-pituitary-adrenal axis[J]. Trauma Violence Abuse, 2004, 5(4): 333-352. DOI:10.1177/1524838004269486 (  0) 0) |
| [25] |
Pirnia B, Khosravani V, Maleki F, et al. The role of childhood maltreatment in cortisol in the hypothalamic-pituitary-adrenal (HPA) axis in methamphetamine-dependent individuals with and without depression comorbidity and suicide attempts[J]. J Affect Disord, 2020, 263: 274-281. DOI:10.1016/j.jad.2019.11.168 (  0) 0) |
| [26] |
Faravelli C, Lo Sauro C, Godini L, et al. Childhood stressful events, HPA axis and anxiety disorders[J]. World J Psychiatry, 2012, 2(1): 13-25. (  0) 0) |
| [27] |
Veer IM, Oei NY, van Buchem MA, et al. Evidence for smaller right amygdala volumes in posttraumatic stress disorder following childhood trauma[J]. Psychiatry Res, 2015, 233(3): 436-442. (  0) 0) |
| [28] |
Di Iorio CR, Carey CE, Michalski LJ, et al. Hypothalamic-pituitary-adrenal axis genetic variation and early stress moderates amygdala function[J]. Psychoneuroendocrinology, 2017, 80: 170-178. DOI:10.1016/j.psyneuen.2017.03.016 (  0) 0) |
| [29] |
Cross D, Fani N, Powers A, et al. Neurobiological development in the context of childhood trauma[J]. Clin Psychol (New York), 2017, 24(2): 111-124. (  0) 0) |
| [30] |
Davidson RJ. Anxiety and affective style:role of prefrontal cortex and amygdala[J]. Biol Psychiatry, 2002, 51(1): 68-80. DOI:10.1016/S0006-3223(01)01328-2 (  0) 0) |
| [31] |
Park J, Moghaddam B. Impact of anxiety on prefrontal cortex encoding of cognitive flexibility[J]. Neuroscience, 2017, 345: 193-202. DOI:10.1016/j.neuroscience.2016.06.013 (  0) 0) |
| [32] |
Parfitt GM, Nguyen R, Bang JY, et al. Bidirectional control of anxiety-related behaviors in mice:role of inputs arising from the ventral hippocampus to the lateral septum and medial prefrontal cortex[J]. Neuropsychopharmacology, 2017, 42(8): 1715-1728. DOI:10.1038/npp.2017.56 (  0) 0) |
| [33] |
Schilpzand EJ, Sciberras E, Alisic E, et al. Trauma exposure in children with and without ADHD:prevalence and functional impairment in a community-based study of 6-8-year-old Australian children[J]. Eur Child Adolesc Psychiatry, 2017, 27(6): 811-819. (  0) 0) |
| [34] |
Brown NM, Brown SN, Briggs RD, et al. Associations between adverse childhood experiences and ADHD diagnosis and severity[J]. Acad Pediatr, 2017, 17(4): 349-355. DOI:10.1016/j.acap.2016.08.013 (  0) 0) |
| [35] |
Richard-Lepouriel H, Kung AL, Hasler R, et al. Impulsivity and its association with childhood trauma experiences across bipolar disorder, attention deficit hyperactivity disorder and borderline personality disorder[J]. J Affect Disord, 2019, 244: 33-41. DOI:10.1016/j.jad.2018.07.060 (  0) 0) |
 2020, Vol. 22
2020, Vol. 22


