婴幼儿血管瘤是婴幼儿中最常见的良性软组织肿瘤,患病率高达5%,其中呼吸道血管瘤是血管瘤的一种特殊类型[1]。研究表明,女性血管瘤的患病率是男性的2.3~2.9倍[2],且血管瘤患病率与低出生体重、早产、多胎妊娠、妊娠并发症等呈正相关,其中低出生体重是最重要的危险因素[3],但目前尚不清楚与血管瘤相关的危险因素是否同样适用于呼吸道血管瘤。从流行病学的角度来看,McCormick等[4]队列研究发现婴幼儿呼吸道血管瘤通常伴有皮肤血管瘤,并且当下颌颈部“胡须”位置存在节段性皮肤血管瘤时,呼吸道血管瘤的发生率为13%。呼吸道血管瘤由于其位置的特殊性,在快速生长期,患儿会出现喉喘鸣等症状,随着肿瘤的快速生长可能会进展为呼吸窘迫,此时若进行气管插管可导致瘤体损伤甚至破裂出血[5]。呼吸道血管瘤是罕见的喉气管疾病,其症状具有非特异性,未及时诊治的患儿病死率接近50%[6-7]。因此,明确诊断及有效治疗对婴幼儿呼吸道血管瘤的预后具有重要意义。本研究回顾性收集20例呼吸道血管瘤患儿的临床资料,分析普萘洛尔治疗婴幼儿呼吸道血管瘤的效果。
1 资料与方法 1.1 一般资料选择2012年11月至2019年12月间经支气管镜和喉部平扫增强CT/MRI检查确诊的、且口服普萘洛尔治疗的20例呼吸道血管瘤患儿作为研究对象,其中男9例(45%),女11例(55%),中位确诊年龄为2.5个月(范围:1.0~96.0个月)。所有患儿均经支气管镜及喉部平扫增强CT/MRI检查确诊。
本研究经我院医学伦理委员会批准(科研2020-18),患儿家长同意并签署知情同意书。
1.2 治疗方法所有患儿均接受普萘洛尔治疗,并行支气管镜检查动态评估。所有患儿服药前进行血常规、血生化、心电图等检查,无禁忌证者开始予口服普萘洛尔治疗。首次剂量为每日0.5 mg/kg,分3次口服。服药后对患儿持续心电监护监测心率、血压,每次服药1 h后监测血糖,维持首次剂量至第3天无不良反应后加量至每日1.0 mg/kg,分3次口服,监测血糖1次/d。再维持第2次剂量服药,3 d后无不良反应加量至每日2.0 mg/kg,分3次口服,待症状减轻、生命体征稳定后出院继续按每日2.0 mg/kg进行服药,患儿在家每天通过电子血压计监测1次心率、血压,3~5 d监测1次血糖。嘱治疗后1、3、6个月返院复诊,并行支气管镜检查评估。中位随访时间为10个月(范围:3~15个月)。
1.3 疗效判定采用国际通用的Myer等[8]提出的分度方法,按照阻塞平面狭窄面积占正常管腔面积的百分比进行分度:Ⅰ度狭窄≤50%,Ⅱ度狭窄为51%~70%,Ⅲ度狭窄为71%~99%,Ⅳ度为完全阻塞。治疗后评估:(1)患儿服药后呼吸道梗阻等症状改善情况。(2)采用Achauer评定法进行支气管镜下呼吸道血管瘤消退的评估[9];患儿服药周期至少6个月、年龄大于1岁且支气管镜下呼吸道血管瘤狭窄程度不超过10%和临床症状消失,给予停药处理。停药后定期随诊,如再次出现反复声嘶、呼吸困难等症状,需再次行支气管镜检查以判断有无血管瘤复发[10]。(3)治疗过程中监测有无低血糖及心血管系统等药物不良反应。
2 结果 2.1 临床表现20例患儿中,10例(50%)表现为喉喘鸣、喉梗阻症状,予补充鱼肝油等对症治疗效果不佳;5例(25%)表现为反复咳嗽、喘息,雾化止咳平喘、抗感染治疗效果不佳,予激素治疗后症状可缓解。7例(35%)因重症肺炎、呼吸衰竭、Ⅱ~Ⅳ度喉梗阻,均行无创呼吸机或气管插管辅助通气治疗。3例(15%)患儿合并皮肤血管瘤。
2.2 影像学表现喉部平扫增强CT检查可见类圆形/圆形强化密度灶,血供丰富,喉腔变窄(图 1)。喉部平扫增强MRI检查可见一小结节状等T1稍高T2信号灶,轻度强化(图 2)。
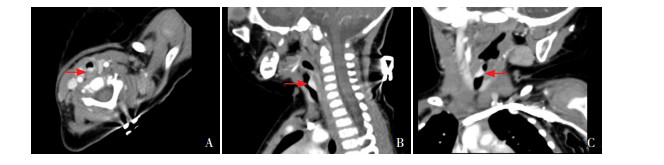
|
图 1 呼吸道血管瘤喉部增强CT结果 6月龄女性患儿,图A示水平位,图B示矢状位,图C示冠状位,均表现为声门下腔后壁类圆形强化密度灶,喉腔变窄(强度基本同同层面血管影)。箭头所指为病变部位。 |
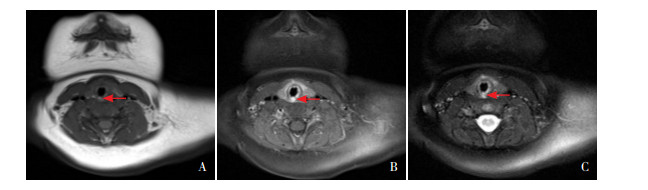
|
图 2 呼吸道血管瘤喉部平扫增强MRI结果 10月龄男性患儿,图A示T1像上表现出声门下腔左后侧等信号软组织影,图B示增强后表现出声门下腔左后侧轻度强化,图C示T2像上表现出声门下腔左后侧稍高信号。箭头所指为病变部位。 |
20例呼吸道血管瘤患儿中,16例(80%)局限于声门下腔,分别为左侧壁6例、右侧壁1例、双侧壁2例、后壁4例、左后壁2例、环周1例;余4例(20%)分别为声门下腔左侧及后壁并鼻腔、咽部及气管上段血管瘤,声门下腔左侧壁并会厌劈及舌根部血管瘤,声门下腔双侧壁并右侧腮腺血管瘤,左主支气管开口处并右下肺基底干血管瘤。支气管镜下表现为气管黏膜红色或紫蓝色肿块,阻塞管腔,表面光滑,瘤体柔软(图 3)。气管管腔狭窄Ⅰ度4例(20%),Ⅱ度7例(35%),Ⅲ度9例(45%)(图 4)。
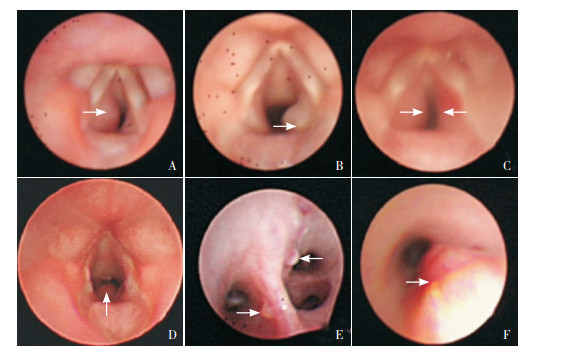
|
图 3 支气管镜下不同部位的呼吸道血管瘤 图A示10月龄女性患儿,瘤体位于声门下腔左侧壁;图B示12月龄男性患儿,瘤体位于声门下腔右侧壁;图C示2月龄女性患儿,瘤体位于声门下腔双侧壁;图D示6月龄女性患儿,瘤体位于声门下腔后壁;图E示96月龄男性患儿,瘤体位于右下肺基底干;图F示1月龄男性患儿,瘤体位于气管上段。箭头所指为病变部位。 |
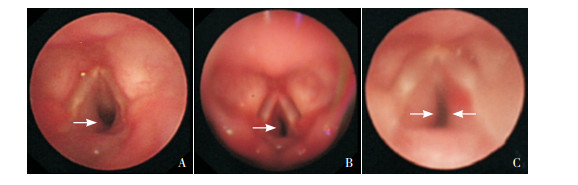
|
图 4 呼吸道血管瘤造成的气道狭窄分度 图A示2月龄男性患儿,声门下腔左侧壁I度狭窄;图B示2月龄女性患儿,声门下腔左侧壁Ⅱ度狭窄;图C示2月龄女性患儿,声门下腔双侧壁Ⅲ度狭窄。箭头所指为病变部位。 |
所有患儿口服普萘洛尔治疗1~2 d后喉喘鸣、呼吸困难等症状均有改善,1周后行支气管镜检查可见瘤体颜色变浅并缩小。口服普萘洛尔治疗中位时间为10个月(范围:6~12个月),19例(95%)瘤体基本消退(图 5);3例伴有皮肤血管瘤患儿的皮肤血管瘤较治疗前明显缩小,颜色变浅;19例(95%)患儿达到停药条件,给予停药处理。18例(90%)患儿停药后病情未出现反复,1例(5%)患儿停药6个月后复查瘤体较停药前增大,遂予以普萘洛尔加量至每日3.0 mg/kg,分3次口服,再次治疗6个月后,病情未出现反复,余1例(5%)患儿尚在治疗中。
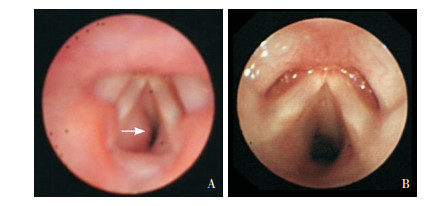
|
图 5 呼吸道血管瘤普萘洛尔治疗前后对照图 10月龄女性患儿,血管瘤位于声门下腔左侧壁,图A示普萘洛尔治疗前;图B示普萘洛尔治疗8个月后,瘤体基本消退。箭头所指为病变部位。 |
19例(95%)患儿治疗过程中未出现不良反应,1例(5%)患儿首次服药后出现低血糖症状,改为进食后给药后正常。
3 讨论婴幼儿呼吸道血管瘤的诊断基于病史、支气管镜和喉部影像学检查。当临床表现为反复喉喘鸣、呼吸困难等症状或有皮肤血管瘤时,应早期筛查[4]。支气管镜可直接观察到病灶,镜下典型表现为气管黏膜表面光滑的新生物,为红色或紫蓝色[5],但并非所有患儿均有典型表现,同时需要与气管肿瘤或先天性血管瘤鉴别[11]。影像学可协助诊断,喉部平扫增强CT是首选检查,表现为管壁突起,管腔变窄,增强后明显强化,其多维平面重建能显示病变的部位、范围、狭窄程度及周围累及的组织等[12]。如怀疑呼吸道血管瘤向颈部或胸腔延伸,MRI是首选检查,在T1加权像上表现出等信号或低信号的软组织影,而T2加权像上则表现出均匀高信号[13-14]。研究表明,超声检查可以早期诊断深部血管瘤,早期评估治疗效果[15]。当对诊断有疑问时,可行活检或诊断性治疗,有助于呼吸道血管瘤的诊断[16-17]。本研究患儿的临床表现、支气管镜及影像学表现均符合上述文献报道,但未见有下颌颈部节段性皮肤血管瘤相关患儿,国内文献也无相应报道,但皮肤血管瘤与呼吸道血管瘤具有相关性[4]。
婴幼儿呼吸道血管瘤的治疗方式较多,包括全身性皮质类固醇、病灶内注射类固醇、二氧化碳激光、手术切除等。21世纪初手术切除是婴幼儿呼吸道血管瘤的首选治疗方式[10, 18-19],但手术创伤大。普萘洛尔是非选择性β受体阻断药,主要用于治疗心血管疾病,自2008年Léauté-Labrèze等[20]报道普萘洛尔治疗血管瘤的有效性之后,普萘洛尔被越来越多的医疗机构用于治疗血管瘤,研究表明普萘洛尔能治疗大部分类型血管瘤[1]。目前认为其对血管瘤作用有3个不同时期的机制:(1)早期:减少一氧化氮释放,使血管收缩;(2)中期:阻断血管形成的相关信号通路;(3)长期:诱导血管内皮细胞凋亡[21]。
婴幼儿血管瘤分为快速生长期、稳定期和消退期,在出生后的前3个月生长迅速,呼吸道血管瘤的病程进展与血管瘤一致,有研究认为应在快速生长期用药[2, 22]。Drolet等[23]发现,患儿在短期服用普萘洛尔后,呼吸困难等症状得到改善,支气管镜示瘤体收缩、颜色变浅。目前研究认为,呼吸道血管瘤的患儿治疗年龄应至少达1岁,治疗疗程至少12个月[7, 24]。本研究中位治疗时间10个月,14例患儿于快速生长期用药并至1岁后,19例瘤体基本消退,与文献报道相符,但治疗疗程较国外文献报道长,与国内文献报道无明显差异[5, 25],可能与人种差异有关。
Darrow等[6]研究显示,普萘洛尔最常报道的严重不良反应是低血压、支气管痉挛、低血糖或低血糖性癫痫发作、心动过缓和高钾血症。Raphael等[26]研究认为,绝大多数经常报道的不良反应是短暂的和轻微的,其大多是可逆的,停药后可恢复。本研究仅1例患儿(5%)出现低血糖症状。
研究发现,血管瘤复发风险最大的是在小于12月龄停止治疗的患儿,风险最小的是在12~ 15月龄停止治疗的患儿,复发的危险因素包括多部位、深部位置和女性患儿[24, 27]。Schwartz等[28]发现呼吸道血管瘤比其他类型的血管瘤复发率低,仅9%的呼吸道血管瘤治愈后出现复发。研究表明,增加普萘洛尔的剂量对75%的血管瘤复发病例有效,且普萘洛尔可以联合外科手术进行治疗[23]。但对于反复复发、普萘洛尔治疗失败的患儿,应进行外科手术[10]。本研究仅1例(5%)患儿复发,复发率较文献报道低[28],可能与治疗疗程长、血管瘤绝大部分会自然消退及人种差异有关,再次使用普萘洛尔治疗效果符合文献报道[23]。
本研究显示口服普萘洛尔可快速缓解呼吸道梗阻症状,使瘤体消退、不良反应少,能有效治疗婴幼儿呼吸道血管瘤。对于普萘洛尔的给药剂量或治疗持续时间,需要进一步研究。
| [1] |
Krowchuk DP, Frieden IJ, Mancini AJ, et al. Clinical practice guideline for the management of infantile hemangiomas[J]. Pediatrics, 2019, 143(1): e20183475. DOI:10.1542/peds.2018-3475 (  0) 0) |
| [2] |
Léauté-Labrèze C, Harper JI, Hoeger PH. Infantile haemangioma[J]. Lancet, 2017, 390(10089): 85-94. DOI:10.1016/S0140-6736(16)00645-0 (  0) 0) |
| [3] |
Anderson KR, Schoch JJ, Lohse CM, et al. Increasing incidence of infantile hemangiomas (IH) over the past 35 years:correlation with decreasing gestational age at birth and birth weight[J]. J Am Acad Dermatol, 2016, 74(1): 120-126. (  0) 0) |
| [4] |
McCormick AA, Tarchichi T, Azbell C, et al. Subglottic hemangioma:understanding the association with facial segmental hemangioma in a beard distribution[J]. Int J Pediatr Otorhinolaryngol, 2018, 113: 34-37. DOI:10.1016/j.ijporl.2018.07.019 (  0) 0) |
| [5] |
张亚梅, 王智楠, 张丰珍. 婴幼儿呼吸道血管瘤[J]. 中华实用儿科临床杂志, 2014, 29(16): 1210-1212. DOI:10.3760/j.issn.2095-428X.2014.16.004 (  0) 0) |
| [6] |
Darrow DH. Management of infantile hemangiomas of the airway[J]. Otolaryngol Clin North Am, 2018, 51(1): 133-146. DOI:10.1016/j.otc.2017.09.001 (  0) 0) |
| [7] |
Hardison S, Wan W, Dodson KM. The use of propranolol in the treatment of subglottic hemangiomas:a literature review and meta-analysis[J]. Int J Pediatr Otorhinolaryngol, 2016, 90: 175-180. DOI:10.1016/j.ijporl.2016.09.012 (  0) 0) |
| [8] |
Myer CM 3rd, O'Connor DM, Cotton RT. Proposed grading system for subglottic stenosis based on endotracheal tube sizes[J]. Ann Otol Rhinol Laryngol, 1994, 103(4 Pt 1): 319-323. (  0) 0) |
| [9] |
Achauer BM, Vander Kam VM. Vascular lesions[J]. Clin Plast Surg, 1993, 20(1): 43-51. (  0) 0) |
| [10] |
Siegel B, Mehta D. Open airway surgery for subglottic hemangioma in the era of propranolol:is it still indicated?[J]. Int J Pediatr Otorhinolaryngol, 2015, 79(7): 1124-1127. DOI:10.1016/j.ijporl.2015.05.008 (  0) 0) |
| [11] |
Robitaille C, Fortin M, Trahan S, et al. Subglottic hemangioma[J]. J Bronchology Interv Pulmonol, 2016, 23(3): 232-235. DOI:10.1097/LBR.0000000000000282 (  0) 0) |
| [12] |
Koplewitz BZ, Springer C, Slasky BS, et al. CT of hemangiomas of the upper airways in children[J]. AJR Am J Roentgenol, 2005, 184(2): 663-670. DOI:10.2214/ajr.184.2.01840663 (  0) 0) |
| [13] |
Mamlouk MD, Nicholson AD, Cooke DL, et al. Tips and tricks to optimize MRI protocols for cutaneous vascular anomalies[J]. Clin Imaging, 2017, 45: 71-80. DOI:10.1016/j.clinimag.2017.05.019 (  0) 0) |
| [14] |
Kitami M. Diffusion-weighted imaging as a routine MRI protocol for the evaluation of 'infantile hemangioma'[J]. Clin Imaging, 2017, 46: 121. (  0) 0) |
| [15] |
Ding A, Gong X, Li J, et al. Role of ultrasound in diagnosis and differential diagnosis of deep infantile hemangioma and venous malformation[J]. J Vasc Surg Venous Lymphat Disord, 2019, 7(5): 715-723. DOI:10.1016/j.jvsv.2019.01.065 (  0) 0) |
| [16] |
Tan ST, Wallis RA, He Y, et al. Mast cells and hemangioma[J]. Plast Reconstr Surg, 2004, 113(3): 999-1011. (  0) 0) |
| [17] |
Starkey E, Shahidullah H. Propranolol for infantile haemangiomas:a review[J]. Arch Dis Child, 2011, 96(9): 890-893. DOI:10.1136/adc.2010.208884 (  0) 0) |
| [18] |
Bitar MA, Moukarbel RV, Zalzal GH. Management of congenital subglottic hemangioma:trends and success over the past 17 years[J]. Otolaryngol Head Neck Surg, 2005, 132(2): 226-231. DOI:10.1016/j.otohns.2004.09.136 (  0) 0) |
| [19] |
Hoeger PH, Harper JI, Baselga E, et al. Treatment of infantile haemangiomas:recommendations of a European expert group[J]. Eur J Pediatr, 2015, 174(7): 855-865. DOI:10.1007/s00431-015-2570-0 (  0) 0) |
| [20] |
Léauté-Labrèze C, Dumas de la Roque E, Hubiche T, et al. Propranolol for severe hemangiomas of infancy[J]. N Engl J Med, 2008, 358(24): 2649-2651. DOI:10.1056/NEJMc0708819 (  0) 0) |
| [21] |
Jadhav VM, Tolat SN. Dramatic response of propranolol in hemangioma:report of two cases[J]. Indian J Dermatol Venereol Leprol, 2010, 76(6): 691-694. (  0) 0) |
| [22] |
Goelz R, Poets CF. Incidence and treatment of infantile haemangioma in preterm infants[J]. Arch Dis Child Fetal Neonatal Ed, 2015, 100(1): F85-F91. DOI:10.1136/archdischild-2014-306197 (  0) 0) |
| [23] |
Drolet BA, Frommelt PC, Chamlin SL, et al. Initiation and use of propranolol for infantile hemangioma:report of a consensus conference[J]. Pediatrics, 2013, 131(1): 128-140. DOI:10.1542/peds.2012-1691 (  0) 0) |
| [24] |
Shah SD, Baselga E, McCuaig C, et al. Rebound growth of infantile hemangiomas after propranolol therapy[J]. Pediatrics, 2016, 137(4): e20151754. DOI:10.1542/peds.2015-1754 (  0) 0) |
| [25] |
张忠晓, 刘霞, 马静, 等. 婴幼儿声门下血管瘤24例支气管镜诊断及疗效评估[J]. 中华实用儿科临床杂志, 2015, 30(16): 1241-1244. DOI:10.3760/cma.j.issn.2095-428X.2015.16.013 (  0) 0) |
| [26] |
Raphael MF, Breugem CC, Vlasveld FA, et al. Is cardiovascular evaluation necessary prior to and during beta-blocker therapy for infantile hemangiomas?:A cohort study[J]. J Am Acad Dermatol, 2015, 72(3): 465-472. (  0) 0) |
| [27] |
Léauté-Labrèze C, Hoeger P, Mazereeuw-Hautier J, et al. A randomized, controlled trial of oral propranolol in infantile hemangioma[J]. N Engl J Med, 2015, 372(8): 735-746. DOI:10.1056/NEJMoa1404710 (  0) 0) |
| [28] |
Schwartz T, Faria J, Pawar S, et al. Efficacy and rebound rates in propranolol-treated subglottic hemangioma:a literature review[J]. Laryngoscope, 2017, 127(11): 2665-2672. DOI:10.1002/lary.26818 (  0) 0) |
 2020, Vol. 22
2020, Vol. 22


